Kategori: Nyheter-KN
Tema: Hiv och mag-tarm-kanalen Vilka samband finns mellan hiv, tarmfloran och immunförsvaret?
I februari 2024 bjöd Posithiva Gruppens Kunskapsnätverk för kvinnor som lever med hiv in till en temakväll om hiv och mag-tarm-kanalen. Professor Anders Sönnerborg föreläste om hur mage och tarm påverkas av hiv och hivmediciner, och om hur mycket tarmfloran och bakterier inverkar på olika delar av hälsan.
Anders Sönnerborg är överläkare i klinisk virologi och infektionssjukdomar vid Karolinska Universitetssjukhuset Huddinge samt chef för Avdelningen för infektionssjukdomar och hud vid Karolinska Institutet (KI). Anders har arbetat med hiv sedan 1983 och varit både behandlande läkare och forskare. Idag ägnar hans sig enbart år forskning, för närvarande på bot av hiv, läkemedelsresistens och på tarmfunktionen och bakteriernas påverkan på hivinfektionen.
Anders började med att gå igenom vilka delar mag- och tarmkanalen består av. Högst upp finns svalget och munhålan, som Anders kallade för det första ”försvaret” i mag-tarmkanalen. Där bildas spott, enzymer och en del andra ämnen som gör att maten börjar brytas ner. Från svalget går sedan som en lång slang ner, det är matstrupen. Anders berättade att man vet inte mycket mer om funktionen hos matstrupen än att den är en transportväg ner till magsäcken. I magsäcken knådas maten och blandas med saltsyra som bryter ner den ytterligare. Maten går sedan ut i tunntarmen, med start i tolvfingertarmen, där den finfördelas ännu mer. Tunntarmen är väldigt lång, består av olika delar och fyller en viktig funktion för bland annat näringsupptag, berättade Anders. Längst ut på tunntarmen finns blindtarmen som ett litet bihang. Man vet inte riktigt vad blindtarmen fyller för funktion, men troligt är att den har en immunologisk uppgift, sa Anders, och tillade att det är relativt vanligt att blindtarmen opereras bort på grund av blindtarmsinflammation.
Från tunntarmen leds maten över till tjocktarmen och sedan ut i ändtarmen. Tjocktarmens funktion är bl.a att ta upp vatten från maten och påverka saltbalansen. Anders förklarade att diarré orsakas av att man har för mycket vätska i tarmen, som kroppen inte kan ta upp. Men i tjocktarmen bildas även många för kroppen viktiga vitaminer, som exempelvis K-vitamin.
Tarmen, tarmluddet och immunförsvaret
Anders sa att man på senare år har förstått mer och mer om hur bakterier påverkar kroppen och vilken stor roll de spelar. Man har också förstått mer om hur infektioner som hiv påverkar magen och tarmens funktion och kroppens immunceller.
I tunntarmens väggar sitter tarmludd, som plockar upp näringen från maten. I tarmväggen i tunntarmen finns även lymfvävnad med massor av immunceller, bland annat CD4-celler.
– En stor del av immunförsvaret sitter faktiskt i tarmen, sa Anders.
Det finns flera sjukdomar som kan påverka tarmen, bland annat obehandlad hiv. Anders visade en elektronmikroskopisk bild (en röntgenbild) av en frisk tunntarm där tarmluddet påminner om tång eller sjögräs som svajar och fångar upp näringsämnen. Han visade även en bild av tarm hos en person med obehandlad hiv där luddet blivit mycket mindre.
Personer som går länge med en obehandlad hiv kan få skador på tarmväggen, eftersom hiv infekterar immunförsvarscellerna – lymfvävnaden – i tarmväggen, sa Anders. En deltagare på temakvällen frågade om tarmluddet kan återhämta sig om man får hivbehandling.
– Svaret är ja, sa Anders och berättade att över tid kan tarmluddet växa ut igen.
Vidare berättade Anders att några av de tidiga symtomen på att immunförsvaret börjat svikta till följd av obehandlad hiv är just problem i mage och tarm. Det är vanligt att man blir illamående, får diarréer och går ner i vikt, vilket beror på att hivviruset irriterar tarmen och att tarmluddet är skadat. Anders betonade att om man har en välinställd hivbehandling så får man inte dessa symtom.
Vad får då tarmskadan för konsekvenser? Anders berättade att om det uppstår små sår i tarmen kan bakterieämnen och bakteriedelar läcka ut i blodet. Det skapar inflammation i hela kroppen vilket bidrar till att fylla på de virusreservoarer som finns i kroppen när man fått hiv. Detta kallas för leaky gut (”läckande tarm”). Man vet inte helt säkert om leaky gut försvinner helt och hållet med en välinställd hivbehandling, men man vet att det blir mycket bättre. En person undrade om personer som är hivnegativa också kan få leaky gut? Ja, det finns andra sjukdomar, främst inflammatoriska tarmsjukdomar, som också kan leda till det, svarade Anders.
I september 2023 arrangerade Kunskapsnätverk för kvinnor som lever med hiv ett webbinarium om hiv och kronisk inflammation med professor Peter Hunt, där han bland annat pratade om leaky gut. Du kan se en inspelning av webbinariet på https://youtu.be/q69HZZ9G79o?si=50ylAXAWvJHEliRp (tidskod 50:15)
Tarmfloran: vikten av bra bakterier
I tarmarna finns mängder av bakterier, upp till 100 000 miljarder, och dessa fyller väldigt viktiga funktioner.
– Det finns lika mycket bakterier där som det finns celler i kroppen, berättade Anders.
Tarmfloran, och mängden bakterier, påverkar vår hälsa och kropp på många sätt. Anders tog som exempel att personer som är gravt överviktiga inte nödvändigtvis är det på grund av vad eller hur mycket de äter. Ens vikt, eller hur man svarar på kalorier, kan även bero vilka bakterier man har i tarmen. Det är möjligt att ändra en persons tarmflora, men det är komplext och det är fortfarande mycket som forskarna inte vet, berättade Anders. Transplantation av avföring, där man får någon annans tarmbakterier, har visat sig vara effektivt mot vissa sjukdomar och kan även påverka ämnesomsättning och vikt. Anders visade en bild på två möss där den ena musen var fet och den andra inte. Han berättade att om man transplanterar avföring från den feta musen till den smala musen så kommer den smala musen att börja gå upp i vikt.
De flesta bakterier är bra bakterier, men andra bakterier är ”elaka” på det sättet att vi inte har anpassat oss till dem, sa Anders, och förklarade att tarmfloran skiljer sig åt mellan människor runt om i världen. Det gör att vi är vana vid den bakterieflora som finns där vi bor och kan bli sjuka om vi kommer till en plats med en annan bakterieflora. Det är det som ofta kallas turistdiarré. En deltagare frågade om man är mer känslig när man lever med hiv om man åker till ett land med en annan bakterieflora. Anders svarade att nej, man har samma motståndskraft eller mottaglighet oavsett hivstatus om man har en välfungerande behandling. Det som avgör gällande just turistdiarré är vanan vid bakteriefloran.
Anders la till att man även kan få parasiter, som inte har med bakterier att göra, och att dessa är behandlingsbara.
En annan fråga från en av deltagarna på temakvällen var om det finns någon möjlighet att testa vilka bakterier man har i tarmen? Anders svarade att idag är det bara för forskning man tar prover på människors tarmflora, men han tror att det kommer bli möjligt för den som vill att ta prover på sin tarmflora i framtiden. Det finns redan i idag företag som säljer tester för tarmflora, men enligt Anders kan man inte använda provresultaten till något meningsfullt. Man måste veta vad man ska göra med provresultaten och hur man ska behandla eventuella problem för att det ska vara värdefullt att ta tester, sa Anders.
Påverkar hiv tarmfloran?
Generellt är det så att ju längre man gått med obehandlad hiv, desto sämre tarmflora. Anders jämförde det med en tallskog och en djungel. Om man har en hälsosam tarmflora så är den som en djungel, frodig och full av goda bakterier. Om man har en tarmflora som påverkats av en inflammation så är den som en tallskog. Hos personer som ätit äldre typer av hivmediciner har man kunnat se att tarmfloran inte återhämtat sig fullt ut. Man vet inte om dagens mediciner är så effektiva att tarmfloran kan bli lika stark som hos en hivnegativ person, men den blir fullt fungerande när man står på hivbehandling.
Studier har visat att de få personer med hiv som kan gå obehandlade i många år utan att immunförsvaret påverkas (så kallade ”elite controllers”), har mer ”nyttiga” bakterier i tarmen jämfört med andra. Anders berättade att man forskar mycket på just den gruppen för att försöka förstå hur man skulle kunna återskapa den funktionen hos andra.
En deltagare undrade om man kan sluta ta sina hivmediciner om man haft omätbart virus länge och är frisk i övrigt. Anders berättade att det i snitt tar två veckor innan virusnivåerna blir mätbara hos en person som avbrutit sin behandling. Om virusnivåerna går upp har man inte heller längre smittfri hiv. Vidare berättade han att obehandlad hiv leder till en kraftig inflammation i kroppen. Vissa personer kan gå utan mediciner länge utan att få symtom, medan andra utvecklar immunbrist och aids på några månader. Även om man har en välinställd behandling så pågår det en liten inflammation i kroppen när man lever med hiv, sa Anders, och tillade att det är därför man aldrig ska sluta med sin hivbehandling.
Vidare berättade Anders att personer som har hiv och en välinställd behandling med bra immunförsvar inte har högre risk för ”vanliga” magåkommor än andra. Man har t.ex. inte högre risk att få vinterkräksjuka eller magkatarr. Tarmfloran, (bakteriefloran i tarmen), hos personer som lever med hiv skiljer sig dock från den hos hivnegativa personer. Men den skiljer sig också mellan olika personer som lever med hiv. Med en välinställd behandling kan man få en bra, och rik, tarmflora, sa Anders.
Kost, probiotika och prebiotika
En deltagare undrade om det spelar någon roll för tarmfloran vad man äter när man lever med hiv? Det viktigaste är att man står på hivbehandling, sa Anders, och tillade att
– Det är bra att undvika att äta mycket rött kött, men det är av underordnad betydelse vad man äter.
Ett undantag kan dock vara det som kallas probiotika, levande bakterier som finns i många produkter, bland annat yoghurt. Anders berättade att det genomförts en studie på Karolinska Institutet där forskarna kunde se att inflammationen i kroppen hos personer som lever med hiv eller andra sjukdomar kan gå ner om man får i sig goda bakterier som probiotika. Det finns dock så många olika probiotika att man inte vet säkert vilka som faktiskt har effekt, men det pågår mycket forskning för att försöka ta reda på det. Anders konstaterade att han i dagsläget inte kan ge något råd kring vilken probiotika, eller yoghurt med probiotika i som man ska äta.
– Om just den frukostyoghurt du konsumerar är bra i det här avseendet det kan inte jag svara på, sa han.
Det man vet är att man behöver tillföra probiotikan till kroppen kontinuerligt eftersom bakterierna bara stannar kvar i tarmen en viss tid. På sikt tror Anders att man kommer kunna ge probiotika som en kapsel för att få ner inflammationen i kroppen hos till exempel personer som lever med hiv.
En deltagare på temakvällen frågade om prebiotika och om det är bra för tarmfloran. Prebiotika är en typ av kostfiber som göder bakterier i tarmen. Anders svarade att prebiotika kan liknas med mat till de goda bakterierna som då växer till sig och blir fler än de mindre goda bakterierna. Med hjälp av prebiotika går sammansättningen av tarmfloran i ”rätt riktning”. Ett exempel på prebiotika är en slags socker i lökväxter.
Hivmediciners påverkan på mage och tarm
Anders gick igenom hur hivmediciner kan påverka magen och svarade på det flertal frågor som fanns bland deltagarna. Han konstaterade att det är vanligt med magbesvär när man börjar ta ett nytt läkemedel, men att kroppen sedan vänjer sig i de flesta fall. För vissa går dock besvären inte över och då kan man behöva byta medicin. Olika människor kan reagera på olika ämnen i olika mediciner, sa Anders. Det kan vara att man reagerar på den aktiva substansen i ett läkemedel eller på bindämnena som håller ihop själva tabletten. Anders sa att de moderna hivmedicinerna dock har mycket färre biverkningar än de äldre, som ofta gav magproblem.
En deltagare på temakvällen frågade varför man kan behöva byta behandling. Anders svarade att man aldrig behöver byta ut en hivbehandling som fungerar bra [t.ex. ”äldre” läkemedel, reds.anm], så länge den inte ger för starka biverkningar. Ofta är det inte att medicinen inte fungerar på hiv som gör att man behöver byta ut den. Istället kan det handla om att medicinen t.ex. ger förhöjda blodfetter vilket i sin tur ökar risken för exempelvis hjärtinfarkt, förklarade Anders, och tillade att om ens behandlande läkare vill byta ut en medicin så ska det beslutet alltid tas i dialog med personen som lever med hiv.
En annan person undrade om höga blodfetter är vanligt om man levt med hiv länge? Anders sa att höga blodfetter är något vanligare hos personer som lever med hiv. Det finns också forskning som pekar på samband mellan höga blodfetter och bakteriesammansättningen i tarmen. På samma sätt som att tarmfloran påverkar risken för fetma verkar den kunna påverka risken för höga blodfetter. I och med att hiv inverkar på tarmfloran skulle det kunna finnas ett samband mellan hiv och blodfetter. Anders sa att det dock inte är hela orsaken till förhöjda blodfetter. Han hoppas på att forskningen på bland att probiotika ska kunna ge fler svar i framtiden. Det man gör idag är att man behandlar med kostråd och blodfettssänkande mediciner, sa han.
En person undrade om man kan få IBS (”irritable bowel syndrome”, en störning som innebär överkänslig tarm) av hivmedicinerna. Anders berättade att IBS är en inflammatorisk sjukdom och att vissa personer med IBS reagerar på läkemedel. Anders kunde dock inte svara på om specifikt hiv eller hivmediciner triggar IBS.
En annan fråga handlade om laktos- eller glutenintolerans, och om dessa kan komma som biverkningar av hivmediciner? Nej, de intoleranserna får man av andra skäl, svarade Anders.
En del hivmediciner är rekommenderade att man tar tillsammans med mat. En person undrade över hur strikta den rekommendationen är. Anders sa att det är olika för olika mediciner, men för de flesta kan det räcka att man äter något litet strax före eller strax efter att man tagit medicinen, och att det inte behöver vara en hel måltid. Det finns dock vissa mediciner som man ska ta i samband med måltid. Anders råd är att man ska fråga sin behandlande läkare vad som gäller för just de hivmediciner man tar.
En person hade skickat in en fråga om vikt. Personen berättade att den upplevt viktnedgång i samband med att den börjat ta hivmedicinen Bictarvy. Kan det finnas ett samband? Anders svarade att Bictarvy har bra effekt på hiv, men att den inte ger viktnedgång. Så viktnedgången bör bero på något annat. I sällsynta fall kan Bictarvy ge magrelaterade biverkningar efter längre tid, cirka två år. Dessa är illamående och lös mage, berättade Anders.
Forskning och nya läkemedel
Det pågår en del forskning på nya behandlingsmetoder varav en del skulle kunna ha lägre påverkan på mage- och tarm än hivmediciner i tablettform. Hivmediciner i form av långtidsverkande injektionsbehandlingar finns sedan några år som ett alternativ till tabletter i Sverige. Injektionerna ges varannan månad. Anders berättade att det görs studier på långtidsverkande läkemedel med målet att man ska kunna ta injektioner så sällan som en gång i halvåret. Vidare berättade han att det är upp till behandlande läkare att besluta om det är lämpligt med injektionsbehandling, och att läkarna i Sverige är relativt restriktiva eftersom man behöver vara väldigt noga med följsamheten för att undvika resistens. En annan aspekt är att behandlingen väldigt dyr och att de täta besöken medför en ökad belastning på sjukvården.
En person undrade om det ger lägre påverkan på mage och tarm om man får sina hivmediciner som injektionsbehandling istället för som tabletter? Anders svarade att om man injicerar hivmedicin så blir koncentrationen av läkemedlet mindre i tarmen. Samtidigt sprider sig läkemedlet till mage och tarm via blodet också, men troligtvis påverkar injektionsbehandling mage och tarm mindre och ger färre biverkningar just där. Det pågår forskning på området och det borde komma mer information inom några år, informerade Anders.
En annan fråga handlade om man skulle kunna ta injektionen själv, som med diabetesmedicin. Anders svarade att det kanske kommer vara möjligt längre fram.
Anders berättade att ett alternativ som det också forskas mycket på är implantat som sätts in under huden. Implantatet ska kunna skicka ut hivläkemedel i kroppen i lagom doser, och man ska kunna byta det så sällan som en gång per år, sa Anders.
En person undrade om det finns könsskillnader när det gäller mag- och tarmpåverkan av hiv och hivmediciner? Inte vad man känner till, svarade Anders, men konstaterade samtidigt att kvinnor är kraftigt underrepresenterade i hivforskning och särskilt när det gäller läkemedel. Det har långsamt blivit bättre och forskarvärlden är mer medveten och försöker få fler kvinnor till studier, men fortfarande utgör de bara mellan 20 och 30% av deltagarna. Många långtidseffekter har därför bara studerats hos män, sa Anders.
Nedan kan du titta på en inspelad version av temakvällen. Om du har frågor kring temakvällen är du välkommen att kontakta kunskapsnätverket på info@kunskapsnatverk.se eller 070-040 77 81.
Text: Ronja Sannasdotter
Forskning och levd erfarenhet – panelsamtal på internationella kvinnodagen 8 mars
Text: Lian Delin
Posithiva Gruppens Kunskapsnätverk för kvinnor som lever med hiv, projektet 3P och Kvinnocirkeln Sverige (KCS) bjöd på internationella kvinnodagen tillsammans in till ett panelsamtal med kvinnor som lever med hiv. Ane Martínez Hoffart, samordnare för kunskap och förankring på Posithiva Gruppen, ledde samtalet, som tog avstamp i ny forskning på området kvinnor och hiv. Ane presenterade några aktuella studier, varefter paneldeltagarna reflekterade kring egna erfarenheter kopplade till det som framkommit i forskningen.
Panelen bestod av Alexandra, Agneta och Ronah. Alexandra har levt med hiv sedan 2018, är sjuksköterska och jobbar som projektledare för Posithiva Gruppens arvsfondsprojekt 3P om hiv och graviditet. Agneta är ordförande för KCS och har levt med hiv sedan 2010. Ronah kommer från Uganda och berättade att hon har levt med hiv längre än hon kan minnas.
Samsjuklighet – hur ser kvinnors kunskap och stödet från vården ut?
Det första temat på agendan var samsjuklighet. Ane började med att berätta om den kanadensiska kohortstudien BCC3 som presenterades genom en vetenskaplig poster [1] under Virology Educations internationella workshop om hiv och kvinnor 2023 (HIV & Women 2023). Studien handlar om samsjuklighet hos kvinnor som lever med hiv och jämförde självrapporterad prevalens av samsjuklighet med kliniska beräkningar av samsjuklighet. Resultaten visade bland annat att kvinnor som lever med hiv underskattar prevalensen av dyslipidemi (avvikande blodfettsnivåer) och depression, jämfört med den kliniskt beräknade prevalensen. Forskarna drog slutsatsen att många kvinnor som lever med hiv är omedvetna om vilka former av fysisk och psykisk samsjuklighet som kan påverka hälsan, åldrandet och livskvaliteten hos personer som lever med hiv.
Ane frågade paneldeltagarna om de har god översikt över vilken samsjuklighet som är vanligare bland kvinnor som lever med hiv, samt om de tycker att de har fått kunskap och verktyg från vården för att identifiera och motverka eventuella risker för hivrelaterad samsjuklighet. Agneta svarade först:
– Jag vet ju om förändrad bentäthet och risk för att få cancer i underlivet. Jag har fått gå på kontroller av bentäthet och tycker att jag har blivit upplyst om det på Venhälsan, men jag vet flera som inte har fått de här kontrollerna. Jag tror att ibland måste man ställa rätt fråga till personalen.
Alexandra svarade att hon har koll på mycket som rör hiv, men inte på just samsjuklighet.
– Jag kan tänka att det beror på att medicinerna idag är bra, och också antas vara bra och funkar för många, men kanske också på att jag är ung och att många sjukdomar kommer först med åldern, sade hon.
Alexandra fortsatte genom att reflektera kring att hiv påverkar hur man mår både psykiskt och fysiskt, och att det finns många biverkningar kopplade till mediciner. Att kroppen reagerar på medicinerna betyder inte att man är sjuk, men det kan vara svårt att härleda vad som är vad, sade Alexandra, och tillade att hon har många ”sådana tankar” kring sitt fysiska mående.
Som följdfråga frågade Ane paneldeltagarna om de fått någon information om hur man kan förebygga samsjuklighet.
Agneta berättade att hon tar kalktabletter för bentätheten, men att vårdens kommunikation brast på den punkten, eftersom det aldrig var någon som talade om för henne att kalktabletterna och hivmedicinerna inte ska tas samtidigt [2]. Resultatet blev att hon fick väldigt dåliga värden.
– Så nu tar jag kalk på kvällen och har fått upp mina värden, sade Agneta.
Agneta avslutade sitt svar med en reflektion över vården och sade att hon tror många människor hamnar ”under radarn” för att de saknar självförtroende och respekt för sig själva och inte vågar ställa frågor.
Ronah menade att hon inte har fått tillräcklig information från den svenska vården som rör problem relaterade till att vara kvinna och leva med hiv.
– När det kommer till livmoderhalscancer, bröstcancer och andra sjukdomar som kan drabba kvinnor, har jag inte fått någon information om vad jag ska göra, vad jag ska vara uppmärksam på och vart jag ska vända mig, sade Ronah.
Psykisk ohälsa – finns det ett ”före” och ”efter” hivdiagnosen?
Nästa studie som presenterades handlade om psykisk ohälsa. Ane berättade om en föreläsning med Maile Young Karris, en läkare och professor vid University of California San Diego i USA, som deltog i HIV & Women-workshoppen 2022. Där sade Karris att kvinnor som lever med hiv har sämre psykisk hälsa än både hivnegativa kvinnor och hivpositiva män. De har exempelvis mer problem med depression, ångest och stress. Karris pratade också om en global studie [3] som visat att kvinnors psykiska hälsa påverkas negativt av en positiv hivdiagnos. Både hivstigma, trauma, stress och begränsad tillgång till sexuell och reproduktiv hälsa och rättigheter var orsaker till den försämrade hälsan enligt studien. Karris medskick var bland annat att både medicinsk och terapibaserad behandling för psykisk ohälsa behöver normaliseras, att det måste pratas mer om fysisk aktivitet och dess vetenskapligt bevisade positiva effekt på den psykiska hälsan och att träning borde ges på recept till kvinnor som lever med hiv. (Du kan läsa mer om Karris föreläsning i kunskapsnätverkets rapport HIV & Women 2022.)
Ane ställde följande fråga till paneldeltagarna: Skulle ni säga att det finns ett ”före” och ett ”efter” hivdiagnosen med avseende på den psykiska hälsan, och upplever ni i så fall att ni fått tillräckligt stöd från vården i att hantera eventuella psykiska besvär som uppstått i samband med diagnosen?
– Två gånger under den tid som jag har tagit hivmediciner har jag varit på väg att ta livet av mig, berättade Agneta. Då åkte jag till Venhälsan och vi bytte ut medicinen och de gjorde en rapport om det, fortsatte hon.
Agneta sade att hon inte kan känna igen sig idag när det gäller hennes psykiska mående, jämfört med hur det var när hon inte hade hiv. Hon sade också att hon gått hos psykolog sedan hon fick hiv och menade att det finns ett före och ett efter.
– Mitt mående, mitt psykiska beteende, är inte alls som det var innan, sade Agneta.
Hon fortsatte med att kommentera att hon fått träning på recept, men att hon inte tror att det är möjligt att få det i hela Sverige. Det borde finnas för alla, sade hon med stort eftertryck.
Agneta kom sedan in på temat stigma. Hon sade att hon själv inte ”lider av det” och att hon ibland blir förbannad på att kvinnor med hiv inte kan ”släppa” stigmat, för sitt måendes skull. Samtidigt uttryckte hon förståelse för att kvinnor från olika länder påverkas olika av stigman, eftersom tabun kring hiv skiljer sig åt mellan olika delar av världen.
Alexandra hade en annan upplevelse av sin psykiska hälsa.
– Jag mådde bra när jag fick hiv och hade ett bra stöd från vänner och familj, så jag var stabil fysiskt och psykiskt, sade hon.
Hon berättade att hon påverkades psykiskt en period efter diagnosen, men att hon sedan kände sig trygg och stark i sig själv och sitt mående. Hon sade att hon haft vissa ”dippar”, men menade att de inte varit kopplade till hiv annat än vid väldigt specifika tillfällen såsom vid dåligt bemötande i vården.
– Om jag har ett före och ett efter, så är det snarare på ett positivt sätt, genom att jag har lyckats få många positiva erfarenheter och nya vänner och en tydligare bild av vad jag vill göra framöver i livet. Men, skrattade Alexandra, det är klart: jag skulle kanske hellre inte ha hiv, men nu har jag ju det!
Hon tillade att hiv inte lär bidra till det bättre för personer som redan mår dåligt och har psykisk ohälsa – om man nu inte får hur mycket bra stöd som helst. Allt är individuellt, avslutade hon.
Ronah sade att hon fått bra stöd i och med möjligheten för personer som lever med hiv få att prata med en kurator. Hon berättade att hon kontaktar sin kurator om hon känner sig nedstämd, deprimerad eller har något annat problem. För mig hjälper det att ha någon att prata med, sade hon.
Klimakteriet – hur ser kunskapen om hiv och klimakteriet ut bland vårdgivare i Sverige?
Nästa tema som lyftes under panelsamtalet var klimakteriet. Ane berättade om en föreläsning med Shayda Swann, doktorand vid University of British Columbia i Kanada, som deltog i workshoppen HIV & Women 2022. Swann har studerat huruvida kvinnor som lever med hiv kommer i klimakteriet tidigare jämfört med kvinnor som inte lever med hiv, genom att mäta nivåerna av FSH (follikelstimulerande hormon) och på så sätt ta reda på den ”biokemiska” övergångsåldern. Tidigare studier har visat att ungefär 35 procent av alla kvinnor som lever med hiv kommer att uppleva tidigt klimakterium och att medianåldern för klimakteriet är 47–50 år för kvinnor som lever med hiv, medan den hos hivnegativa kvinnor är 50,5 år. Många av de tidigare studierna baseras dock på självrapportering. Swanns studie, som utgick från biokemiska markörer, konstaterade att skillnaden i exakt övergångsålder mellan kvinnor som lever med hiv och hivnegativa kvinnor kanske inte är så stor som man tidigare trott. Resultatet visade på ett behov av att vårdgivare diskuterar klimakteriets olika faser med kvinnor som lever med hiv, samt att det är viktigt att identifiera orsaker till utebliven mens som inte beror på klimakteriet. (Du kan läsa mer om Swanns föreläsning i kunskapsnätverkets rapport HIV & Women 2022.)
Ane frågade paneldeltagarna hur de upplever att kunskapen om klimakteriet hos kvinnor som lever med hiv ser ut bland vårdgivare i Sverige. Hon frågade också om någon av deltagarna pratat om klimakteriet med sina vårdgivare och hur de i så fall upplevde det.
– När jag fick hiv så stängde min kropp ner allting, bland annat mensen, för kroppen hade så mycket annat att jobba med, sade Agneta.
Hon berättade att hon fick frågan om hon ville ”starta upp” mensen igen, men att hon valde att inte göra det eftersom hon var över fyrtio. Agnetas teori är att kroppen jobbar så pass mycket och blir tröttare i och med den konstanta infektionen i kroppen, så att den ”stänger ner” lite tidigare.
Alexandra sade att hon inte upplevt några besvär relaterade till klimakteriet än, och inte heller att hon haft problem med mensen sedan hon fick hiv. Hon var dock nyfiken på om Agneta upplevde att hon kom in i klimakteriet när hennes mens försvann. Agneta sade att andra kvinnor i hennes familj har haft väldiga problem med klimakteriet, men att hon själv faktiskt inte upplevt att hon haft något klimakterietillstånd.
– Och saknar mensen, det gör man inte, sade Agneta med ett leende.
Ronah sade att hon ännu inte har nått klimakteriet, men att hon gärna skulle vilja lära sig mer om ämnet. På Anes följdfråga om hon fått någon information från vården svarade hon att hon inte fått det.
Vård vid graviditet och förlossning – anpassas uppföljningen enligt kvinnors önskemål?
Nästa tema handlade om uppföljning i samband med graviditet. Under årets HIV & Women-konferens presenterades en vetenskaplig poster [4] om differentierade vårdmodeller (Differentiated Service Delivery/DSD) för gravida kvinnor som lever med hiv i Kenya, berättade Ane. Forskarna rekryterade 250 kvinnor som fick fylla i ett frågeformulär kring önskemål om bland annat antalet läkarbesök under och efter graviditet, peerstöd och kostnad för besöket. Utifrån formulären drog forskarna bland annat slutsatsen att majoriteten av kvinnorna skulle vilja ha en differentierad vårdmodell hellre än den konventionella vårdmodellen för uppföljning av gravida. Med utgångspunkt i forskningen riktade Ane följande frågor till Ronah, som själv fött barn: Hur upplever du att vården under och efter graviditeten anpassades till dina behov och önskemål? Fick du stöd och uppföljning i den utsträckning som du hade önskat?
Ronah berättade att hon fött alla sina barn i Afrika efter att hon fick hiv. Hon sade att hon inte är så insatt i hur det kan vara att föda barn i Sverige, men att hon var mestadels nöjd med den vård hon fick i sitt hemland. De tar hand om dig, du föder och sedan kan du sköta resten på egen hand hemma, sade hon.
Alexandra har genom sitt arbete med 3P-projektet om hiv och graviditet träffat många personer som lever med hiv och som gått igenom en graviditet och förlossning. Hon menar att vården och bemötandet skiljer sig åt mellan olika delar av Sverige beroende på hur kopplingen mellan infektionsmottagning och förlossningsmottagning ser ut.
– Generellt skulle jag säga att av de jag har träffat som har fött i Sverige så har de upplevt bra erfarenheter, men samtidigt också avsaknad av en hel del information, sade hon.
Alexandra lyfte att det stora problemet verkar vara rädslan inför att få barn, till exempel oro för att barnet ska få hiv och att man inte har koll på hur uppföljningen ser ut efteråt. Många är kanske nöjda med själva förlossningen, men rädslan för att barnet ska få hiv och att man känner att man glöms bort lite efter förlossningen – det verkar vara ett återkommande problem, sade hon.
Alexandra tillade att även om hon inte har fött barn, så har hon varit i andra vårdsituationer, bland annat hos gynekolog, där det har pratats öppet om att hon har hiv i rum bland andra patienter och andra vårdgivare, och hon vet att andra också har varit med om det.
– Idag går det ju att föda barn, och jag tror till och med att du kan amma idag, sade Agneta [5].
Som med mycket annat är det ju faktiskt vården som alltid ligger efter, fortsatte hon, och anklagade vården för att hela tiden ”släpa efter” när det gäller personer som lever med hiv.
Alexandra tillade att det finns ett problem med rädsla och okunskap även bland kvinnor som lever med hiv. Baserat på det hon erfarit i projektet om graviditet och hiv som hon jobbar med nu, tror hon att många som vill ha barn inte får möjlighet att sitta ner med någon och prata om sina tankar och rädslor. Hon tror det kan leda till att en del kanske inte ens försöker få barn.
– Kunskapen om att man kan föda barn och att det är en väldigt låg sannolikhet att barnet ska få hiv går inte alltid in, och alla kanske inte får den kunskap som behövs. Även om kunskapen finns, så når den inte ut, sade Alexandra.
Ledarskap – hur lätt eller svårt är det för kvinnor som lever med hiv att få sin röst hörd?
Det sista temat som behandlades under 8 mars-seminariet var ledarskap och den roll som kvinnor som lever med hiv har i utvecklandet av insatser kring hiv. Ane berättade att det under den internationella aidskonferensen i Kanada förra sommaren var många som pratade om att det globala hivarbetet har stora problem med rasism. Aktivisten Morolake Odetoyinbo från USA sade till exempel att kvinnor i det globala syd ofta ses som mottagare av service snarare än ledare och att hivpositiva kvinnor med olika erfarenheter måste få sätta agendan för hur arbetet med kvinnor och hiv ska se ut. Ane frågade paneldeltagarna hur deras upplevelser med att vara involverade i hivarbete i Sverige har varit – hur lätt eller svårt är det för kvinnor som lever med hiv att få sin röst hörd bland exempelvis beslutfattare som arbetar med hivfrågor i Sverige?
Agneta började med att säga att hon tycker Folkhälsomyndigheten är väldigt bra och att hon har varit på många möten med myndigheten som ordförande i KCS.
– Jag känner att vi får gehör från dem och att de tycker att vi gör bra saker. De enda jag har något emot är sjukvården, för jag tycker inte att de lyssnar, sade Agneta.
Alexandra höll med Agneta, men sade samtidigt att hon inte har varit med tillräckligt länge för att ha sett resultaten av att få höras och bli inbjuden.
– Folkhälsomyndigheten bjuder in till samtal och än så länge ser allt bra ut, men vad kommer resultatet bli av att de får vår återkoppling på olika förordningar och nya strategier och de mål som finns? Det vet jag inte riktigt ännu, funderade hon.
Alexandra lyfte att myndigheten borde komma ut och besöka organisationer och inte enbart prata med en representant för organisationen. Hon efterfrågade också fler konkreta förändringar och ifrågasatte att man gör undersökningar år efter år som visar att kunskapen inom vården är låg och att saker behöver ändras, men att det inte verkar som att det blir några faktiska förändringar.
– Så ja, vi [kvinnor som lever med hiv] får höras, men det behövs ju mer än att höras, sade Alexandra.
Agneta sade att hon tycker personer som har hiv måste bli bättre på att stå upp och säga ifrån ibland, och att man faktiskt kan säga ifrån om man blir dåligt bemött av vården.
– Någonstans måste man ta sitt ansvar och sätta ner foten för att få en förändring. Många lever fortfarande med stigma. Jag blir så ledsen när jag hör att någon blir dåligt bemött. Det är faktiskt så att man kan ta hjälp. För att bli bra bemötta måste vi sträcka på ryggen och se vad vi har för rättigheter, sade Agneta.
Ronah hade inte så mycket att tillägga i frågan, men sade att det är positivt att många organisationer i Sverige har kvinnor, och inte minst kvinnor som lever med hiv, i ledningen.
Medskick till andra som arbetar med hivfrågor
Avslutningsvis frågade Ane paneldeltagarna vilket område som rör kvinnor och hiv som det är viktigast att arbeta mer med i Sverige i dag: Vad vill ni att myndigheter, bidragsgivare, forskare och organisationer ska ta med sig från det här samtalet?
Ronah efterfrågade ett holistiskt synsätt, bland annat med mer fokus på familjen. Alexandra önskade att arbetet med frågorna amning och IVF ska fortsätta. Hon hälsade att de som ansvarar för frågorna bör titta mer på hur andra länder gör och se till att ha bra belägg för riktlinjer och liknande som finns i Sverige.
Agneta lyfte att det viktigaste budskapet handlar om smittfri hiv.
– Jag vill så gärna få kvinnor att förstå att vi är smittfria och att vi inte behöver skämmas. Du är smittfri, du har rätt att bli förbannad och du har rätt att ta plats, avslutade Agneta.
*
Fotnoter:
[1] Povshedna m.fl., Comparing self-reported vs. clinical estimate-based prevalence of common age-related comorbidities among women living with HIV and HIV-negative women in British Columbia, Canada (vetenskaplig poster presenterad under International Workshop on HIV and Women 2023).
[2] Det finns även andra kosttillskott och läkemedel som kan påverka effekterna av hivmedicinerna om de tas samtidigt, se t.ex. RAV:s behandlingsrekommendation från 2021, sidan 10 (https://www.sls.se/globalassets/rav/rekommendationer/rav_hiv_2021_220318.pdf)
[3] Orza m.fl., How does living with HIV impact on women’s mental health? Voices from a global survey (2015)
[4] Humphrey m.fl., Preferences of Pregnant and Postpartum Women for Differentiated HIV Services in Kenya (vetenskaplig poster presenterad under International Workshop on HIV and Women 2023)
[5] I de svenska smittskyddsbladen kring hiv (senast uppdaterade i juli 2019) står det att kvinnor med hiv inte ska amma. Se Posithiva Gruppens resurssida om hiv, amning och harm reduction för mer underlag och diskussion om huruvida kvinnor som lever med hiv ”kan” amma eller inte: www.posithivagruppen.se/amning/
Broschyr och webbsida om hiv och amning
Posithiva Gruppen, Kunskapsnätverk för kvinnor som lever med hiv och peer-projektet 3P har tagit fram en broschyr om hiv, amning och harm reduction (skademinimering). Vi har även tagit fram en webbsida som bland annat innehåller vetenskapliga artiklar, webbinarier och juridisk information om området.
Posithiva Gruppen har under en längre tid bevakat området hiv och amning. Vi kommer i kontakt med personer som lever med hiv som söker information om amning eller som önskar amma, och även med personer som valt att amma sina barn.
Trots att inga länder i Europa har amning som förstahandsrekommendation, så öppnar fler och fler länder (exempelvis Storbritannien och Norge) upp för att personer som lever med hiv och som önskar amma ska stödjas i det. I Storbritannien tillhandahåller vården information om säkrare amning till personer som väljer att amma trots att den generella rekommendationen är att personer som lever med hiv inte ska amma. Att tillhandahålla sådan information är ett exempel på harm reduction. Det finns även riktlinjer från WHO och UNICEF som handlar om vårdpersonalens roll i att erbjuda stöd kring hiv och amning.
I Sverige har det inte funnits någon samlad information om säkrare amning för personer som lever med hiv, och vi har fått hänvisa personer till material från andra länder, ofta på andra språk. Att personer som lever med hiv ska få tillgång till information om säkrare amning på svenska och anpassad till en svensk kontext är huvudanledningen till att vi tagit fram detta material.
Under oktober 2022 har vi skickat ut broschyren om hiv, amning och harm reduction till alla landets infektionskliniker samt olika hivorganisationer. Broschyren har även presenterats på möten med myndigheter och representanter från landets regioner. Vi hoppas att detta material kan leda till öppnare samtal om amning mellan patienter och vårdpersonal.
Vid frågor om broschyren, eller om du vill beställa fysiska exemplar, är du välkommen att kontakta oss på info@posithivagruppen.se eller 070-040 77 81.
Klicka på bilden för att öppna broschyren i bläddringsbar vy.
Frågor och svar kring hiv och klimakteriet
Tisdagen den 16 november anordnade Positive Women Victoria (PWV) en frågestund med Dr. Nneka Nwokolo. Nwokolo är en London-baserad hivläkare specialiserad inom SRHR, med särskilt intresse för prevention och klimakteriet. Nedan kan du ta del av hennes svar på hivpositiva kvinnors frågor om bland annat symptom, inflammation, hormonbehandling och viktökning.
Fråga: Vad är klimakteriet, och hur vet man att det har börjat?
Svar: Definitionen på klimakteriet (eller menopausen) är perioden som börjar den dagen när du har din allra sista mens. Eftersom du inte kan veta där och då att det är den sista dagen, måste klimakteriet alltid diagnosticeras retrospektivt (i efterhand). När det har gått tolv månader sedan din sista mens, kan du definiera datumet för när du kom i klimakteriet. Om du inte har några klimakteriesymptom, behöver du inte någon klimakteriebehandling. Om du känner av symtom bör du däremot söka behandling relativt snabbt, för att undvika att östrogennivåerna blir väldigt låga. Förr i tiden, när kvinnors förväntade livslängd var kortare, var det få eller inga som upplevde klimakteriet. I dag lever kvinnor stora delar av livet som menopausala och post-menopausala, vilket innebär att många behöver klimakteriebehandling.
Klimakteriesymtom och symtom på (obehandlad) hiv kan likna varandra. För kvinnor vars hiv upptäcktes sent (sena testare/”late testers”) kan det upplevas stressande att symtom såsom svettningar och vallningar ”kommer tillbaka”. Om man lever med välbehandlad hiv i dag, är det sannolikt att symtomen beror på klimakteriet snarare än hivdiagnosen.
Fråga: Upplever kvinnor som lever med hiv allvarligare klimakteriesymptom jämfört med kvinnor som inte lever med hiv?
Svar: De flesta studier på området är från USA. Många kvinnor som lever med hiv i USA är afroamerikaner och många har låg socioekonomisk status. Vi kan därför inte veta helt säkert om symtomen de upplever är relaterade till hiv eller till den socio-ekonomiska statusen. Studier som genomförts i Storbritannien visar till exempel en lite annorlunda bild. Generellt kan vi säga att kvinnor med hiv kan uppleva genitala symtom och mentala hälsoproblem i större utsträckning. Även vallningar eller svettningar kan vara mer utbrett bland hivpositiva kvinnor jämfört med bland hivnegativa. Vi måste komma ihåg att klimakteriet är ett område det har forskats ganska litet på generellt, och ännu mindre hos kvinnor med hiv.
Fråga: Hur påverkas den kroniska inflammationen hos personer med hiv av inflammation som kan uppstå på grund av klimakteriet?
Svar: Även personer som lever med hiv och som har odetekterbara virusnivåer har kvarvarande inflammation i kroppen. Kroppens immunsystem försöker ständigt bekämpa inflammationen, och detta kan leda till besvär. Klimakteriet och åldrande i sig är också relaterade till ökad inflammation i kroppen. Vi vet inte tillräckligt mycket om huruvida den klimakterierelaterade inflammationen ”läggs till” den hivrelaterade inflammationen, men det är viktigt att börja tidigt (helst innan man kommer i klimakteriet) med hälsosamma vanor såsom att träna och äta nyttigt. Detta är även förebyggande för andra sjukdomar såsom hjärtsjukdom och benskörhet, som kvinnor som kommit i klimakteriet har högre risk att få eftersom östrogennivåerna sjunker.
Fråga: Hur ska kvinnor som lever med hiv tänka kring hormonbehandling eller hormonersättningsterapi (HRT)?
Svar: Om du har besvär och det inte finns några underliggande faktorer som indikerar att du inte ska ta HRT, bör du ta HRT. Några gamla studier hävdade att det finns samband mellan HRT och cancer, och trots att dessa studier och samband har avfärdats i efterhand så har de gjort att HRT skrivs ut i relativt låg utsträckning. HRT är tryggt för de flesta personer, och man behöver inte vara rädd för det. Det kan tvärtom rädda liv! Det HRT gör är i princip att ersätta de hormoner som kroppen går miste om under klimakteriet. Numera finns det även så kallat ”body identical” (”kroppsidentiskt”) östrogen som, trots att det är laboratorieframställd, ser ut exakt som det östrogen äggstockarna själva producerar.
Fråga: Finns det studier som undersöker läkemedelsinteraktioner mellan hivläkemedel och läkemedel mot klimakteriebesvär? Vad gäller för hivläkemedel som är integrashämmare?
Svar: Generellt finns det väldigt få studier som undersökt samband mellan hiv, klimakteriet och läkemedelsanvändning. Underlaget kring interaktioner med HRT baseras ofta på studier kring hormonella preventivmedel, som i många fall liknar HRT. Gällande integrashämmare så borde de flesta som används i hivbehandling vara säkra att ta tillsammans med HRT, men hivmediciner som innehåller ”boosters” borde inte kombineras med läkemedel mot klimakteriebesvär. Eftersom det i dag finns så många olika hiv-, klimakterie- och preventiva läkemedel borde det inte vara något problem för läkaren att hitta läkemedelsregimer som är anpassade till varje enskild kvinnas behov.
Fråga: Kan man använda hormonersättningsterapi (HRT) resten av livet?
Svar: Många kvinnor behöver inte det, men för några kan det vara avgörande för livskvaliteten. Om en kvinna behöver HRT och är medveten om fördelarna och nackdelarna med det, bör hon få det. Jag har till exempel en patient som är över 90 år som fortfarande använder HRT eftersom hon tycker det förbättrar hennes funktion och livskvalitet. Topiska klimakterieläkemedel (tex. östrogensalva som appliceras vaginalt) kan användas helt obegränsat eftersom östrogenhalterna är så låga och effekten är lokal.
Fråga: Jag fick hiv efter att jag kommit i klimakteriet. Kan jag påbörja hormonersättningsterapi (HRT) nu?
Svar: Om du har besvär och det inte finns några underliggande faktorer som indikerar att du inte bör ta HRT, bör du ta HRT. Hiv i sig är inte är underliggande faktor som bör hindra dig från att använda HRT. När kvinnor kommer i klimakteriet blir blodkärlen likare mäns, exempelvis blir artärerna hårdare. I de gamla studierna som påstod att HRT var skadligt gav man även HRT till kvinnor som inte behövde det. Man konkluderade med att det fanns risker relaterade till att påbörja HRT mer än 10 år efter att man kommit i klimakteriet eller efter 60 års ålder. Nyare studier visar på att det troligen inte finns risker med att påbörja HRT så pass sent, men att det inte har så stor effekt heller.
Fråga: Påverkas kvinnor med olika etniciteter olika av klimakteriet?
Svar: Många tänker kanske att det inte är fallet, men enligt studier så är det faktiskt så. Till exempel ser man att kvinnor med ursprung från den indiska subkontinenten bosatta i Storbritannien upplever mer värk och smärtor än vallningar. Afroamerikanska kvinnor tenderar att ha mycket vallningar och även att klimakteriet pågår längre. För icke-afroamerikanska kvinnor är det vanligt att klimakteriebesvären pågår i ungefär 4 år, men för afroamerikanska kvinnor är det vanligare att de pågår i 7–10 år. Latinamerikanska kvinnor tenderar att ha urogenitala klimakteriesymptom i större utsträckning. Vi vet inte om dessa olika upplevelser av besvär handlar om tex. klimatet eller andra faktorer, men det är viktigt att organisationer och andra som arbetar med klimakterierelaterade frågor anpassar sina insatser efter vilka faktiska besvär som kvinnorna de ska stödja upplever.
Fråga: Kan du berätta mer om urogenitala klimakteriesymptom (GSM)?
Svar: Många kvinnor som kommer i klimakteriet upplever urinvägssymtom och/eller underlivsbesvär. Det kan vara allmänt obehag, smärtor vid sex eller andra besvär. Hormonersättningsterapi kan hjälpa mot en del av besvären, men även vaginalkräm som innehåller östrogen och appliceras lokalt är effektivt. Om en kvinna av någon anledning inte kan använda hormonersättningsterapi kan hon ändå använda vaginalkräm med östrogen. Det finns även vaginal fuktighetskräm som kan lindra vissa underlivsbesvär (ej att förväxla med glidmedel).
Fråga: Hur många kvinnor som lever med hiv nyttjar sig av hormonersättningsterapi (HRT) mot klimakteriebesvär?
Svar: Här i Storbritannien är det enligt studier endast 5–10% av kvinnor i menopausal ålder som använder HRT. Om det finns skepsis mot HRT bland kvinnor generellt kan man tänka sig att kvinnor som lever med hiv också påverkas av det.
Fråga: Finns det naturliga alternativ till hormonersättningsterapi (HRT)?
Svar: Det beror på vad man menar med ”naturlig”. De laboratorieframställda kroppsidentiska (”body identical”) hormonerna är i princip de samma som kroppens egna hormoner. Om man med naturlig menar växtbaserat eller alternativ medicin så saknas säkerhetsdata kring dessa preparat. Växtbaserade eller alternativa läkemedel har inte genomgått de rigorösa kliniska tester som konventionella läkemedel har, och det finns även risk att de interagerar med ens hivmediciner.
Fråga: Vad ska man göra om man får en vaginal blödning långt efter att man kommit i klimakteriet (långt efter att menstruationen har upphört)?
Svar: Det bör man kolla upp med sin läkare. Särskilt om det har gått lång tid sedan du hade din sista blödning.
Fråga: Hänger viktökning ihop med hivläkemdel och/eller klimakteriet?
Svar: Mer vanligt än viktökning är det att klimakteriet ändrar hur kroppen fördelar fettet på kroppen.
Fråga: Är hivläkemedlet Efavirenz ok att ta om man är i klimakteriet?
Svar: Jag kan inte uttala mig om specifika läkemedels lämplighet utan att veta mer om patienten i fråga. Generellt kan jag säga att alla hivläkemedel kan användas under klimakteriet, men att det finns vissa hivläkemedel som inte bör kombineras med just hormonersättningsterapi.
Fråga: Bör jag be läkaren kolla mina hormonnivåer?
Svar: Många kvinnor vill att läkaren ska mäta deras hormonnivåer för att ”verifiera” att de verkligen är i eller på väg in i klimakteriet. Grejen med ”för-klimakteriet” är dock att hormonnivåerna går upp och ner hela tiden. Man kan riskera att nivåerna är höga just när man tar proverna och låga efteråt, eller vice versa. Om en kvinna upplever vissa symptom inom ett visst åldersintervall är rekommendationen till läkare numera att anse dessa som klimakteriesymptom, och att HRT eller andra klimakterieläkemedel bör skrivas ut. Lite som att ”om den går som en anka och kvackar som en anka, så är det en anka”.
Fråga: Vad kan man göra om hivläkaren saknar kunskap om klimakteriet?
Svar: Det är inte många som pratar om klimakteriet, och trots att allmänläkare kan skriva ut hormonersättningsläkemedel är det många som undviker att göra det för att de saknar kunskap. Mitt råd är att man berättar för sin läkare att de inte behöver behandla dina klimakteriesymtom annorlunda än alla andras bara för att du har hiv. Det enda de bör tänka på är att kolla upp huruvida det finns risk för läkemedelsinteraktioner mellan hivläkemedlen och eventuella hormonersättningsläkemedel. Om allmänläkaren har frågor kring just läkemedelsinteraktioner kan du hänvisa till din hivläkare. Det ska inte vara så att kvinnor tvingas hjälpa sig själva eller att de behöver läsa på kring saker som är läkarens ansvar. I en del länder blir det vanligare med klimakteriespecialister inom vården, och man kan hoppas att läkare specialiserade inom hiv respektive klimakteriet kan lära av varandra framöver.
Nedan kan du titta på en inspelad version av frågestunden:
Du kan läsa mer om Dr Nneka Nwokolo här, och om Positive Women Victoria (PWV) här.
Cancer: sorter, symtom och ny studie kring samband med hiv
Vilka samband finns det mellan hiv och cancer när man lever med välbehandlad hiv? Varför uppstår cancer och vad kan man kan göra för att minska risken att få det? Den 26 oktober bjöds läkarna Tina Carlander och Stina Malmström in till en temakväll för att svara på dessa och många fler frågor om cancer och hiv.
Längst ner hittar du en inspelad version av temakvällen.
Stina Malmström är ST-läkare på infektionskliniken i Västerås och har tidigare arbetat på en onkologklinik (cancerklinik). Tina Carlander är överläkare och arbetar på infektionskliniken på Karolinska sjukhuset i Huddinge. Hon är även ansvarig för det nationella kvalitetsregistret InfCare HIV.

Vad är cancer och varför uppstår det?
Stina började med att berätta vad cancer är och hur det uppkommer. Kroppen består av miljontals små celler som alla har unika egenskaper beroende på var i kroppen de sitter. Njurceller vet till exempel vilka saker som ska ut ur kroppen med urinen och vilka saker som ska vara kvar. Celler i hjärtat måste kommunicera för att hjärtat ska kunna fortsätta slå.
– Celler är alltså högspecialiserade små enheter som styrs av ett system som alltid är i balans, sade Stina.
Cellerna är förprogrammerade och när de blir gamla och slitna så dör de. Cancer uppstår när programmeringen eller processen är ur balans. Cellerna börjar då föröka sig ohämmat. Stina berättade att cancer kan uppstå i nästan alla typer av celler i kroppen. Tumörer är samma sak som cancer och det finns elakartade och godartade. Det som definierar om en tumör är godartad är att den stannar på ett ställe och inte sprider sig till andra organ eller delar av kroppen. En elakartad tumör sprider sig mellan olika vävnader.
Det finns två olika typer av cancer: medfödd och förvärvad. 5–10 % av all cancer är medfödd och det innebär att det är en cellförändring man föds med och som över tid utvecklas till cancer. Att cancern är förvärvad innebär att den är orsakad av något utomstående som gör att det uppstår en mutation i cellerna. Varför det ofta är äldre som får cancer är för att det tar lång tid för tumörer att växa.
– Det kan ta 20 år från att den första förändringen i cellen sker till att en cancer utvecklas, berättade Stina.
Bättre prognos och nya behandlingsmetoder
Idag är prognosen god för många cancertyper. Två tredjedelar av alla som får cancer botas och 70% lever 10 år efter en diagnos. Stina berättade att många lever länge även om cancern inte är helt botad. Till exempel kan man leva 10–15 år med spridd bröstcancer. Ett ytterligare sådant exempel är malignt melanom (hudcancer) som hade en mycket sämre prognos bara för några år sedan. Den synliga cancern (som man ser på röntgenbilder) kan minska drastiskt och man lever med god livskvalitet under många år, i stället för att dö inom några månader, berättade Stina.
Det händer mycket inom cancerforskningen och nya behandlingsmetoder utvecklas. Mot vissa cancersorter finns idag något som kallas biologiska läkemedel. De går direkt mot tumörcellerna och blockerar signaler i dem. De är mer skonsamma än till exempel cellgifter, som är en mer traditionell cancerbehandling. Cellgifter attackerar även friska celler och kan därför ge svåra biverkningar, sade Stina.
Vilka cancersorter är vanligare bland personer som lever med hiv?
Tina och Stina har genomfört en studie där de tittat på risken för cancer hos personer som lever med hiv i Sverige. Studien inkluderar alla individer i Sverige födda mellan år 1940 och 2000 och alla personer som bott i Sverige någon gång mellan 1983 och 2017. Forskarna har kopplat ihop data från befolkningsregistret med data från cancerregistret och från InfCare HIV. All data är anonymiserad.
Tina berättade att de har delat upp datan i tioårsperioder. När studien publiceras kommer det gå att ta del av data för alla perioderna, men på temakvällen presenterade Tina och Stina data för perioden 2008–2017. I studien ingår 7235 personer som lever med hiv och drygt 7 miljoner som inte gör det. I den hivpositiva kohorten är 39% kvinnor och 61% män. 37% är födda i Sverige. I den hivnegativa kohorten är 49% kvinnor, 51 % män och 76% födda i Sverige.

Det finns några cancersjukdomar som man har ökad risk att få när man lever med hiv, och det är framförallt om man har eller har haft ett väldigt lågt immunförsvar. Stina berättade att det finns ett antal virus, parasiter och bakterier som är cancerogena. De cancrar som är vanligare bland personer som lever med hiv är de som är orsakade av virus – som livmoderhalscancer och analcancer som orsakas av HPV-virus, lymfom som orsakas av EBV och Kaposis sarkom som orsakas av HHV-8. Om immunförsvaret blivit lågt så kan inte kroppen ta hand om virusen.
– De får fritt spelrum och då orsakar de cancer, sade Stina.
Först berättade Tina om så kallad aidsassocierad cancer. Det är cancersjukdomar som man kan få om immunförsvaret är nere på så låga nivåer som CD4-tal under 50. Det finns vissa cancerdiagnoser som alltså faller in under diagnosen aids. Idag är aidsassocierad cancer väldigt ovanligt i Sverige eftersom i princip alla som känner till sin hivstatus står på behandling och få hinner utveckla aids.
De cancrar som man brukar klassa som aidsassocierade är kaposis sarkom och Non-Hodgkin lymfom. Kaposis sarkom är en typ av hudcancer som kan orsaka mörka fläckar på huden. I studien såg man att personer i den hivpositiva kohorten hade 526 gånger högre risk att få kaposis sarkom jämfört med de som inte lever med hiv. Siffrorna blir så höga för att kaposis sarkom inte uppstår alls bland personer som inte har hiv (eftersom det är en aidsassocierad cancer).

– Kaposis sarkom behöver ofta inte behandlas på annat sätt om hivbehandling sätts in, sade Tina, och underströk att man inte behöver vara orolig över den här typen av cancer om man lever med hiv och tar sina hivmediciner.
Non-Hodgkin lymfom drabbar lymfsystemet. Man kan få det även om man är hivnegativ eller står på hivbehandling, men det är väldigt ovanligt, berättade Tina.
Olika cancrar hos hivpositiva män och kvinnor
Efter att ha pratat om de aidsassocierade cancerformerna gick Tina och Stina igenom de icke aidsassocierade cancrar som är vanligast bland hivpositiva män respektive kvinnor, och huruvida risken att få dessa är större om man lever med hiv.
Bröstcancer är den cancersort som förekommer oftast bland hivpositiva kvinnor, liksom bland hivnegativa. Man har ingen ökad risk för bröstcancer som kvinna som lever med hiv om man inte haft ett väldigt lågt immunförsvar och det inte helt har återhämtat sig. Då finns en liten ökad risk jämfört med hivnegativa och andra hivpositiva kvinnor, berättade Tina.
Däremot finns en förhöjd risk för livmoderhalscancer, som är den andra vanligaste bland kvinnor som lever med hiv. Det är fyra gånger högre risk att få det än för hivnegativa.
– Men står man på behandling och går på cellprovskontroller är risken inte ökad, sade Tina.
Tidigare har man klassat livmoderhalscancer som aidsassocierad. Men det är omdiskuterat eftersom den även drabbar personer som inte lever med hiv i stor utsträckning, och eftersom det finns en högre risk att utveckla det som hivpositiv kvinna, även om man har en välfungerande hivbehandling.
Tina och Stina berättade att det är vanligare med cancer bland män än kvinnor i stort. Bland både hivpositiva och hivnegativa män är prostatacancer den vanligaste cancern, men risken är inte förhöjd för att man lever med hiv.
Den näst vanligaste cancern bland hivpositiva män är analcancer, och hivpositiva män har 73% ökad risk att få det jämfört med hivnegativa män. Risken är dessutom extra hög för män som har sex med män. Stina poängterade att det dock fortfarande är ovanligt med analcancer.
Lungcancer är den tredje vanligaste cancern bland både hivpositiva kvinnor och män. Man ser ingen ökad risk för hivpositiva kvinnor jämfört med hivnegativa kvinnor, men man har kunnat se att risken är två gånger högre att få det för hivpositiva män jämfört med hivnegativa män.
– Vi vet inte riktigt varför det är så, men det kan bero på hur många som röker, sade Tina.
Tina och Stina har inte kunnat ta hänsyn till rökning i sin studie eftersom det inte finns data kring rökning för alla. Det finns dock en del annan forskning som tyder på att det kan vara lite farligare att röka när man lever med hiv.
Från HPV till cancer
Livmoderhalscancer och analcancer orsakas som nämnt ovan av HPV-virus.
– 80 % av alla individer, oavsett hur man har sex, kommer ha den infektionen någon gång i livet, sade Tina.
Om man lever med hiv, och framförallt om man inte står på behandling, så är det mycket svårare att göra sig av med HPV-virus och det är därför risken att utveckla cancer är högre för hivpositiva.
Var man får cancern orsakad av HPV beror på sexuell praktik. Utöver i analen, och i livmoderhalsen så kan man få det i munnen och halsregionen. Viruset vandrar inte vidare utan slår sig ned i slemhinnan där det hamnar, sade Tina.
– Har man sex analt så har man risk att få HPV-virus där, och då har man risk för att få analcancer, konstaterade Tina.
Liksom med bröstcancer kan en sen hivdiagnos, och att ha haft ett väldigt lågt immunförsvar öka risken för att utveckla livmoderhalscancer och analcancer.

En deltagare undrade hur lång tid det går från HPV-infektion till cancer. Från de första cancercellerna till symptom tar det ofta 8–10 år enligt Tina. Mutationen i en cell kan man inte upptäcka, men det är när cellen börjar dela sig igen och igen som det blir cancer och som det går att se.
HPV-vaccin erbjuds från hösten 2020 till alla i årskurs 5, oavsett kön, och ingår i det nationella vaccinationsprogrammet. Det bästa är att vaccinera innan sexualdebut eftersom vaccinet inte botar en redan pågående HPV-infektion. Tina sa att det dock pågår studier som pekar på att om man är behandlad för livmoderhalscancer, eller förstadier till det, så kan vaccinet ha effekt även senare. Det beror på att man vid behandling skurit bort cellförändringarna där viruset sitter.
Frågor kring samsjuklighet, medicinpåverkan och livslängd
Tina och Stina svarade löpande på frågor från åhörarna. En deltagare undrade om man löper högre risk att få andra cancertyper om man haft analcancer, till exempel prostatacancer. Tina svarade att nej, inte vad de känner till och att till skillnad från anal- och livmoderhalscancer så är inte prostatacancer kopplat till något virus.
En deltagare undrade om hivmedicinerna kan orsaka cancer, men det sa Tina att de inte kunnat se några tecken på. En annan person undrade om hepatit c kan det ge ökad risk för cancer. Om man inte har fått skrumplever så är risken inte förhöjd, sade Tina. Om man lever med hiv och hepatit c samtidigt så kan man få skrumplever fortare än om man är hivnegativ, så då är det extra viktigt med behandling.
En ytterligare fråga gällde om livslängden påverkas när man har hiv och cancer. Tina sa att det är svårt att ge ett svar på, och att det beror väldigt mycket på i vilket skick man var när man fick sin hivdiagnos.
– Det finns studier som pekar på en lite sämre prognos, sade hon.
Hur kan man upptäcka cancer?
Det finns olika metoder för att hitta cancer, och en av dem är screening. Screening innebär att man letar efter sjukdom hos en person utan symptom. Idag finns screeningprogram för bröstcancer, livmoderhalscancer och i vissa av landets regioner för tarmcancer.
Stina berättade att det finns fler orsaker till att man inte screenar för fler cancrar. Dels handlar det om att samhället inte har råd, dels om att alla metoder för screening inte är helt ofarliga. Till exempel är vissa typer av röntgen cancerframkallande om man gör den för ofta.
– Man kan inte undersöka alla personer för allting som finns, sade Stina. När man inför screeningprogram för olika cancersorter så har man vänt ut och in på för- och nackdelarna.
Ett exempel på screening är mammografi, som alla kvinnor mellan 40 och 74 år erbjuds vartannat år, för att upptäcka bröstcancer. Mammografi innebär att man genomlyser brösten med en sorts röntgen som ger lågdosstrålning (som inte är cancerframkallande). När det gäller bröstcancer kan man själv känna igenom sina bröst regelbundet för att hitta förändringar och eventuella knölar.
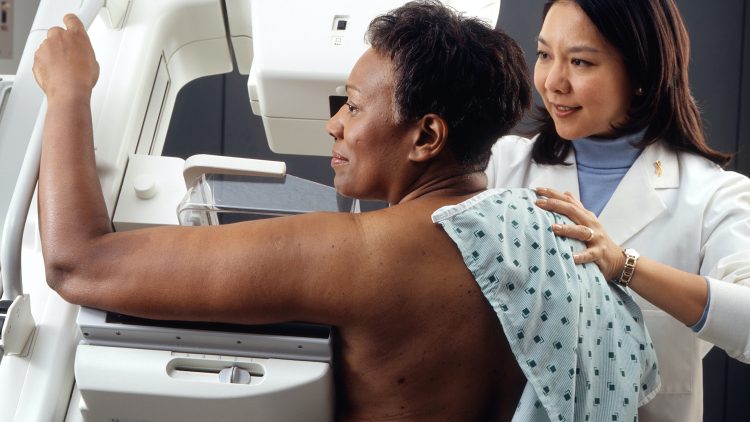
Det man ska vara uppmärksam på utöver knölar är om brösten ändrar form, om huden blir indragen och påminner om apelsinskal, om bröstvårtan ändrat färg, blivit inåtvänd eller om det kommer vätska från den (cancerfonden har tagit fram en guide som du kan ta del av här).
En deltagare undrade vad man ska göra om är man och hittar förändringar i sina bröst. Tina svarade att man alltid ska söka vård om man hittar en förändring. Även män kan få bröstcancer, även om det är mycket ovanligt.
För livmoderhalscancer innebär screening så kallad gynekologisk cellprovtagning. Alla kvinnor i Sverige mellan 23 och 49 år kallas på sådana provtagningar var tredje år, och sedan vart sjunde år fram till 64. Kvinnor som lever med hiv bör ta cellprov var tredje år även efter 50.
– Det är jätteviktigt att gå när man blir kallad, sade Stina.
De vanligaste symptomen på livmoderhalscancer är vaginal blödning och för analcancer blödningar, sprickor som återkommer och inte går över liksom förändrade avföringsvanor.
Screening för övriga cancerformer
En person undrade om man inte kan screena för analcancer som man gör för livmoderhalscancer, dvs med cellprov. Tina berättade att man ännu inte kunnat visa att det är effektivt att lämna den typen av prover och inte heller hittat andra bra metoder. Det finns en del rekommendationer om att till exempel en läkare kan känna efter i analen, till exempel en gång om året när man ändå är på sin hivkontroll, men det verkar också svårt att hitta cancern på det sättet.
– Vi har inget bevisat bra sätt att screena för analcancer, men det pågår studier kring det, sade Tina.
När det gäller lungcancer finns inte heller någon screening i dagsläget. Man har i USA sett en vinst med att screena riskgrupper och man diskuterar om det kan vara en god idé även i Sverige, men det finns ännu inga riktlinjer. Symtom på lungcancer är långvarig hosta som inte går över liksom blod i upphostningen.
När det gäller prostatacancer så lever många med det utan att känna till det. Ofta behöver cancern inte behandlas, även om man upptäcker den, utan man får gå på regelbundna kontroller för att se till att den inte förvärras. Större delen av dem som får prostatacancer är i 70-årsåldern när de insjuknar. Vanliga symtom är blod i urinen, täta trängningar (att behöva kissa ofta), eller att man får svårt att kissa och för dessa symtom bör man söka vård. Det finns en typ av prov man kan ta som kallas PSA-prov, men tyvärr har det visat sig att det inte är en säker metod för att upptäcka cancer. Därför rekommenderar man inte heller screening för prostatacancer.
– Majoriteten av de som har förhöjt PSA i blodet har inte cancer, sade Stina.
Vad kan jag som lever med hiv göra för att minska risken för cancer?
Oavsett om man lever med hiv eller inte finns det ett antal saker man kan göra för att minska risken för att få cancer. Mycket handlar om livsstil. Stina berättade att 30 % av all cancer kan påverkas genom livsstilsfaktorer. Nedan följer en lista på de viktigaste faktorerna:
- Rökning – den enskilt största risken. Rökning bidrar till cancer i en rad organ. Oavsett hur länge man rökt så är det värt att sluta och risken för att få cancer planar ut för varje dag utan cigaretter.
- Motion – 30 minuter rask promenad om dagen minskar risken för cancer och för övervikt som i sig ökar risken för viss cancer.
- Kost – att äta mycket baljväxter, fullkorn, fibrer, frukt och grönt och att välja vegetabiliska källor till fett minskar risken. Det finn ett samband mellan att äta rött kött och tjocktarmscancer. Livsmedelsverket avråder idag helt från att äta charkprodukter eftersom man ser ett väldigt starkt samband mellan processade köttprodukter och mag- och tarmcancer.
- Solexponering – UV-strålar kan ge förändringar i arvsmassan, dvs i vårt DNA. Solen är också bra för oss eftersom den omvandlar passivt vitamin D till aktivt vitamin D. På vintern är det bra att gå ut en stund mitt på dagen, särskilt om man har mörk hud. Man ska dock alltid smörja in sig med hög solskyddsfaktor – det hindrar inte upptaget av D-vitamin.
- Alkohol – man har inte kunnat hitta samband mellan exakt mängd och ökad risk. Det finns alltså inga riktlinjer för vilken mängd som gör att risken ökar, men måttligt är en bra riktlinje. Det man vet är att ett glas om dagen kan öka risken för bröstcancer.
- Gå på screening när du bli kallad.
- Uppsök vård vid symtom.
- Ta din hivmedicin enligt ordination.
Om du har frågor eller vill komma i kontakt med anordnarna eller föreläsarna, kan du kontakta oss på info@kunskapsnatverk.se.
Text: Ronja Sannasdotter, Posithiva Gruppen

