Månad: november 2021
Variabel kring könsidentitet läggs till i nationell hivstatistik
Posithiva Gruppen har vid flera tillfällen påtalat att transpersoner som lever med hiv behöver synliggöras i svensk hivstatistik (se tex. brevet vi publicerade i samband med transsynlighetsdagen 2020). Nu har nationella kvalitetsregistret InfCareHIV lagt till en variabel för könsidentitet i variabellistan som används vid insamling av uppgifter om personer som lever med hiv.
Överläkare och registerhållare för InfCareHIV, Tina Carlander, säger följande kring ändringen som gjorts:
”Bakgrunden till att vi tycker det är viktigt att få med könsidentitet i InfCareHIV handlar främst om synliggörande. Vi vet från andra länder att transpersoner med hiv kan vara mer sårbara, ha sämre behandlingsresultat och må sämre fysiskt och psykiskt jämfört med andra individer som lever med hiv […] Genom att nu lägga till detta i InfCareHIV hoppas vi få mer kunskap om det och på så sätt kunna arbeta för förbättrad vård för transpersoner med hiv”.
Posithiva Gruppen välkomnar detta första steg och kommer i fortsättningen följa upp huruvida personer som lever med hiv fått frågor kring könsidentitet vid årskontrollen samt hur insamlingen av uppgifter gått till i praktiken. Vi ser även fram emot att ta del av kommande sammanställningar där man på ett bättre sätt än tidigare kan ta del av data kring behandlingsresultat, fysisk och psykisk hälsa hos transpersoner som lever med hiv.
Vid frågor, kontakta transverksamhet@positivagruppen.se.
Läs mer om Posithiva Gruppens verksamhet för transpersoner.
Cancer: sorter, symtom och ny studie kring samband med hiv
Vilka samband finns det mellan hiv och cancer när man lever med välbehandlad hiv? Varför uppstår cancer och vad kan man kan göra för att minska risken att få det? Den 26 oktober bjöds läkarna Tina Carlander och Stina Malmström in till en temakväll för att svara på dessa och många fler frågor om cancer och hiv.
Längst ner hittar du en inspelad version av temakvällen.
Stina Malmström är ST-läkare på infektionskliniken i Västerås och har tidigare arbetat på en onkologklinik (cancerklinik). Tina Carlander är överläkare och arbetar på infektionskliniken på Karolinska sjukhuset i Huddinge. Hon är även ansvarig för det nationella kvalitetsregistret InfCare HIV.

Vad är cancer och varför uppstår det?
Stina började med att berätta vad cancer är och hur det uppkommer. Kroppen består av miljontals små celler som alla har unika egenskaper beroende på var i kroppen de sitter. Njurceller vet till exempel vilka saker som ska ut ur kroppen med urinen och vilka saker som ska vara kvar. Celler i hjärtat måste kommunicera för att hjärtat ska kunna fortsätta slå.
– Celler är alltså högspecialiserade små enheter som styrs av ett system som alltid är i balans, sade Stina.
Cellerna är förprogrammerade och när de blir gamla och slitna så dör de. Cancer uppstår när programmeringen eller processen är ur balans. Cellerna börjar då föröka sig ohämmat. Stina berättade att cancer kan uppstå i nästan alla typer av celler i kroppen. Tumörer är samma sak som cancer och det finns elakartade och godartade. Det som definierar om en tumör är godartad är att den stannar på ett ställe och inte sprider sig till andra organ eller delar av kroppen. En elakartad tumör sprider sig mellan olika vävnader.
Det finns två olika typer av cancer: medfödd och förvärvad. 5–10 % av all cancer är medfödd och det innebär att det är en cellförändring man föds med och som över tid utvecklas till cancer. Att cancern är förvärvad innebär att den är orsakad av något utomstående som gör att det uppstår en mutation i cellerna. Varför det ofta är äldre som får cancer är för att det tar lång tid för tumörer att växa.
– Det kan ta 20 år från att den första förändringen i cellen sker till att en cancer utvecklas, berättade Stina.
Bättre prognos och nya behandlingsmetoder
Idag är prognosen god för många cancertyper. Två tredjedelar av alla som får cancer botas och 70% lever 10 år efter en diagnos. Stina berättade att många lever länge även om cancern inte är helt botad. Till exempel kan man leva 10–15 år med spridd bröstcancer. Ett ytterligare sådant exempel är malignt melanom (hudcancer) som hade en mycket sämre prognos bara för några år sedan. Den synliga cancern (som man ser på röntgenbilder) kan minska drastiskt och man lever med god livskvalitet under många år, i stället för att dö inom några månader, berättade Stina.
Det händer mycket inom cancerforskningen och nya behandlingsmetoder utvecklas. Mot vissa cancersorter finns idag något som kallas biologiska läkemedel. De går direkt mot tumörcellerna och blockerar signaler i dem. De är mer skonsamma än till exempel cellgifter, som är en mer traditionell cancerbehandling. Cellgifter attackerar även friska celler och kan därför ge svåra biverkningar, sade Stina.
Vilka cancersorter är vanligare bland personer som lever med hiv?
Tina och Stina har genomfört en studie där de tittat på risken för cancer hos personer som lever med hiv i Sverige. Studien inkluderar alla individer i Sverige födda mellan år 1940 och 2000 och alla personer som bott i Sverige någon gång mellan 1983 och 2017. Forskarna har kopplat ihop data från befolkningsregistret med data från cancerregistret och från InfCare HIV. All data är anonymiserad.
Tina berättade att de har delat upp datan i tioårsperioder. När studien publiceras kommer det gå att ta del av data för alla perioderna, men på temakvällen presenterade Tina och Stina data för perioden 2008–2017. I studien ingår 7235 personer som lever med hiv och drygt 7 miljoner som inte gör det. I den hivpositiva kohorten är 39% kvinnor och 61% män. 37% är födda i Sverige. I den hivnegativa kohorten är 49% kvinnor, 51 % män och 76% födda i Sverige.

Det finns några cancersjukdomar som man har ökad risk att få när man lever med hiv, och det är framförallt om man har eller har haft ett väldigt lågt immunförsvar. Stina berättade att det finns ett antal virus, parasiter och bakterier som är cancerogena. De cancrar som är vanligare bland personer som lever med hiv är de som är orsakade av virus – som livmoderhalscancer och analcancer som orsakas av HPV-virus, lymfom som orsakas av EBV och Kaposis sarkom som orsakas av HHV-8. Om immunförsvaret blivit lågt så kan inte kroppen ta hand om virusen.
– De får fritt spelrum och då orsakar de cancer, sade Stina.
Först berättade Tina om så kallad aidsassocierad cancer. Det är cancersjukdomar som man kan få om immunförsvaret är nere på så låga nivåer som CD4-tal under 50. Det finns vissa cancerdiagnoser som alltså faller in under diagnosen aids. Idag är aidsassocierad cancer väldigt ovanligt i Sverige eftersom i princip alla som känner till sin hivstatus står på behandling och få hinner utveckla aids.
De cancrar som man brukar klassa som aidsassocierade är kaposis sarkom och Non-Hodgkin lymfom. Kaposis sarkom är en typ av hudcancer som kan orsaka mörka fläckar på huden. I studien såg man att personer i den hivpositiva kohorten hade 526 gånger högre risk att få kaposis sarkom jämfört med de som inte lever med hiv. Siffrorna blir så höga för att kaposis sarkom inte uppstår alls bland personer som inte har hiv (eftersom det är en aidsassocierad cancer).

– Kaposis sarkom behöver ofta inte behandlas på annat sätt om hivbehandling sätts in, sade Tina, och underströk att man inte behöver vara orolig över den här typen av cancer om man lever med hiv och tar sina hivmediciner.
Non-Hodgkin lymfom drabbar lymfsystemet. Man kan få det även om man är hivnegativ eller står på hivbehandling, men det är väldigt ovanligt, berättade Tina.
Olika cancrar hos hivpositiva män och kvinnor
Efter att ha pratat om de aidsassocierade cancerformerna gick Tina och Stina igenom de icke aidsassocierade cancrar som är vanligast bland hivpositiva män respektive kvinnor, och huruvida risken att få dessa är större om man lever med hiv.
Bröstcancer är den cancersort som förekommer oftast bland hivpositiva kvinnor, liksom bland hivnegativa. Man har ingen ökad risk för bröstcancer som kvinna som lever med hiv om man inte haft ett väldigt lågt immunförsvar och det inte helt har återhämtat sig. Då finns en liten ökad risk jämfört med hivnegativa och andra hivpositiva kvinnor, berättade Tina.
Däremot finns en förhöjd risk för livmoderhalscancer, som är den andra vanligaste bland kvinnor som lever med hiv. Det är fyra gånger högre risk att få det än för hivnegativa.
– Men står man på behandling och går på cellprovskontroller är risken inte ökad, sade Tina.
Tidigare har man klassat livmoderhalscancer som aidsassocierad. Men det är omdiskuterat eftersom den även drabbar personer som inte lever med hiv i stor utsträckning, och eftersom det finns en högre risk att utveckla det som hivpositiv kvinna, även om man har en välfungerande hivbehandling.
Tina och Stina berättade att det är vanligare med cancer bland män än kvinnor i stort. Bland både hivpositiva och hivnegativa män är prostatacancer den vanligaste cancern, men risken är inte förhöjd för att man lever med hiv.
Den näst vanligaste cancern bland hivpositiva män är analcancer, och hivpositiva män har 73% ökad risk att få det jämfört med hivnegativa män. Risken är dessutom extra hög för män som har sex med män. Stina poängterade att det dock fortfarande är ovanligt med analcancer.
Lungcancer är den tredje vanligaste cancern bland både hivpositiva kvinnor och män. Man ser ingen ökad risk för hivpositiva kvinnor jämfört med hivnegativa kvinnor, men man har kunnat se att risken är två gånger högre att få det för hivpositiva män jämfört med hivnegativa män.
– Vi vet inte riktigt varför det är så, men det kan bero på hur många som röker, sade Tina.
Tina och Stina har inte kunnat ta hänsyn till rökning i sin studie eftersom det inte finns data kring rökning för alla. Det finns dock en del annan forskning som tyder på att det kan vara lite farligare att röka när man lever med hiv.
Från HPV till cancer
Livmoderhalscancer och analcancer orsakas som nämnt ovan av HPV-virus.
– 80 % av alla individer, oavsett hur man har sex, kommer ha den infektionen någon gång i livet, sade Tina.
Om man lever med hiv, och framförallt om man inte står på behandling, så är det mycket svårare att göra sig av med HPV-virus och det är därför risken att utveckla cancer är högre för hivpositiva.
Var man får cancern orsakad av HPV beror på sexuell praktik. Utöver i analen, och i livmoderhalsen så kan man få det i munnen och halsregionen. Viruset vandrar inte vidare utan slår sig ned i slemhinnan där det hamnar, sade Tina.
– Har man sex analt så har man risk att få HPV-virus där, och då har man risk för att få analcancer, konstaterade Tina.
Liksom med bröstcancer kan en sen hivdiagnos, och att ha haft ett väldigt lågt immunförsvar öka risken för att utveckla livmoderhalscancer och analcancer.

En deltagare undrade hur lång tid det går från HPV-infektion till cancer. Från de första cancercellerna till symptom tar det ofta 8–10 år enligt Tina. Mutationen i en cell kan man inte upptäcka, men det är när cellen börjar dela sig igen och igen som det blir cancer och som det går att se.
HPV-vaccin erbjuds från hösten 2020 till alla i årskurs 5, oavsett kön, och ingår i det nationella vaccinationsprogrammet. Det bästa är att vaccinera innan sexualdebut eftersom vaccinet inte botar en redan pågående HPV-infektion. Tina sa att det dock pågår studier som pekar på att om man är behandlad för livmoderhalscancer, eller förstadier till det, så kan vaccinet ha effekt även senare. Det beror på att man vid behandling skurit bort cellförändringarna där viruset sitter.
Frågor kring samsjuklighet, medicinpåverkan och livslängd
Tina och Stina svarade löpande på frågor från åhörarna. En deltagare undrade om man löper högre risk att få andra cancertyper om man haft analcancer, till exempel prostatacancer. Tina svarade att nej, inte vad de känner till och att till skillnad från anal- och livmoderhalscancer så är inte prostatacancer kopplat till något virus.
En deltagare undrade om hivmedicinerna kan orsaka cancer, men det sa Tina att de inte kunnat se några tecken på. En annan person undrade om hepatit c kan det ge ökad risk för cancer. Om man inte har fått skrumplever så är risken inte förhöjd, sade Tina. Om man lever med hiv och hepatit c samtidigt så kan man få skrumplever fortare än om man är hivnegativ, så då är det extra viktigt med behandling.
En ytterligare fråga gällde om livslängden påverkas när man har hiv och cancer. Tina sa att det är svårt att ge ett svar på, och att det beror väldigt mycket på i vilket skick man var när man fick sin hivdiagnos.
– Det finns studier som pekar på en lite sämre prognos, sade hon.
Hur kan man upptäcka cancer?
Det finns olika metoder för att hitta cancer, och en av dem är screening. Screening innebär att man letar efter sjukdom hos en person utan symptom. Idag finns screeningprogram för bröstcancer, livmoderhalscancer och i vissa av landets regioner för tarmcancer.
Stina berättade att det finns fler orsaker till att man inte screenar för fler cancrar. Dels handlar det om att samhället inte har råd, dels om att alla metoder för screening inte är helt ofarliga. Till exempel är vissa typer av röntgen cancerframkallande om man gör den för ofta.
– Man kan inte undersöka alla personer för allting som finns, sade Stina. När man inför screeningprogram för olika cancersorter så har man vänt ut och in på för- och nackdelarna.
Ett exempel på screening är mammografi, som alla kvinnor mellan 40 och 74 år erbjuds vartannat år, för att upptäcka bröstcancer. Mammografi innebär att man genomlyser brösten med en sorts röntgen som ger lågdosstrålning (som inte är cancerframkallande). När det gäller bröstcancer kan man själv känna igenom sina bröst regelbundet för att hitta förändringar och eventuella knölar.
Det man ska vara uppmärksam på utöver knölar är om brösten ändrar form, om huden blir indragen och påminner om apelsinskal, om bröstvårtan ändrat färg, blivit inåtvänd eller om det kommer vätska från den (cancerfonden har tagit fram en guide som du kan ta del av här).
En deltagare undrade vad man ska göra om är man och hittar förändringar i sina bröst. Tina svarade att man alltid ska söka vård om man hittar en förändring. Även män kan få bröstcancer, även om det är mycket ovanligt.
För livmoderhalscancer innebär screening så kallad gynekologisk cellprovtagning. Alla kvinnor i Sverige mellan 23 och 49 år kallas på sådana provtagningar var tredje år, och sedan vart sjunde år fram till 64. Kvinnor som lever med hiv bör ta cellprov var tredje år även efter 50.
– Det är jätteviktigt att gå när man blir kallad, sade Stina.
De vanligaste symptomen på livmoderhalscancer är vaginal blödning och för analcancer blödningar, sprickor som återkommer och inte går över liksom förändrade avföringsvanor.
Screening för övriga cancerformer
En person undrade om man inte kan screena för analcancer som man gör för livmoderhalscancer, dvs med cellprov. Tina berättade att man ännu inte kunnat visa att det är effektivt att lämna den typen av prover och inte heller hittat andra bra metoder. Det finns en del rekommendationer om att till exempel en läkare kan känna efter i analen, till exempel en gång om året när man ändå är på sin hivkontroll, men det verkar också svårt att hitta cancern på det sättet.
– Vi har inget bevisat bra sätt att screena för analcancer, men det pågår studier kring det, sade Tina.
När det gäller lungcancer finns inte heller någon screening i dagsläget. Man har i USA sett en vinst med att screena riskgrupper och man diskuterar om det kan vara en god idé även i Sverige, men det finns ännu inga riktlinjer. Symtom på lungcancer är långvarig hosta som inte går över liksom blod i upphostningen.
När det gäller prostatacancer så lever många med det utan att känna till det. Ofta behöver cancern inte behandlas, även om man upptäcker den, utan man får gå på regelbundna kontroller för att se till att den inte förvärras. Större delen av dem som får prostatacancer är i 70-årsåldern när de insjuknar. Vanliga symtom är blod i urinen, täta trängningar (att behöva kissa ofta), eller att man får svårt att kissa och för dessa symtom bör man söka vård. Det finns en typ av prov man kan ta som kallas PSA-prov, men tyvärr har det visat sig att det inte är en säker metod för att upptäcka cancer. Därför rekommenderar man inte heller screening för prostatacancer.
– Majoriteten av de som har förhöjt PSA i blodet har inte cancer, sade Stina.
Vad kan jag som lever med hiv göra för att minska risken för cancer?
Oavsett om man lever med hiv eller inte finns det ett antal saker man kan göra för att minska risken för att få cancer. Mycket handlar om livsstil. Stina berättade att 30 % av all cancer kan påverkas genom livsstilsfaktorer. Nedan följer en lista på de viktigaste faktorerna:
- Rökning – den enskilt största risken. Rökning bidrar till cancer i en rad organ. Oavsett hur länge man rökt så är det värt att sluta och risken för att få cancer planar ut för varje dag utan cigaretter.
- Motion – 30 minuter rask promenad om dagen minskar risken för cancer och för övervikt som i sig ökar risken för viss cancer.
- Kost – att äta mycket baljväxter, fullkorn, fibrer, frukt och grönt och att välja vegetabiliska källor till fett minskar risken. Det finn ett samband mellan att äta rött kött och tjocktarmscancer. Livsmedelsverket avråder idag helt från att äta charkprodukter eftersom man ser ett väldigt starkt samband mellan processade köttprodukter och mag- och tarmcancer.
- Solexponering – UV-strålar kan ge förändringar i arvsmassan, dvs i vårt DNA. Solen är också bra för oss eftersom den omvandlar passivt vitamin D till aktivt vitamin D. På vintern är det bra att gå ut en stund mitt på dagen, särskilt om man har mörk hud. Man ska dock alltid smörja in sig med hög solskyddsfaktor – det hindrar inte upptaget av D-vitamin.
- Alkohol – man har inte kunnat hitta samband mellan exakt mängd och ökad risk. Det finns alltså inga riktlinjer för vilken mängd som gör att risken ökar, men måttligt är en bra riktlinje. Det man vet är att ett glas om dagen kan öka risken för bröstcancer.
- Gå på screening när du bli kallad.
- Uppsök vård vid symtom.
- Ta din hivmedicin enligt ordination.
Om du har frågor eller vill komma i kontakt med anordnarna eller föreläsarna, kan du kontakta oss på info@kunskapsnatverk.se.
Text: Ronja Sannasdotter, Posithiva Gruppen
Hivstigma i gaycommunityt
Den 15 november arrangerade Posithiva Gruppen ett seminarium där ny forskning på attityder och kunskap om hiv bland män som har sex med män presenterades. Dessutom hölls ett panelsamtal om vad som krävs för att förändra negativa attityder och varför okunskapen fortfarande är så stor.Nu kan du se seminariet i efterhand här:
Carl Fredrik Sjöland, läkare och doktorand, Institutionen för global folkhälsa, Karolinska Institutet som genomfört enkätstudien,
Niklas Dennermalm, doktorand Stockholms Universitet och folkhälsovetare som genomfört studiens djupintervjuer
Linda Palhamn, projektledare RFSL Göteborg
Joakim Berlin, rådgivare och hivpolitisk sakkunnig PG Väst
Daniel Suarez, verksamhetschef Posithiva Gruppen
Hiv och amning – är ”harm reduction” ett alternativ i Sverige?
I svenska smittskyddsblad står det att kvinnor med hiv inte ska amma, och det öppnas inte för några undantag kring det. Detta trots att stora studier, som till exempel PROMISE-studien, pekar på att risken för överföring vid amning är under 1% när mamman står på fungerande hivbehandling. Varför har Sverige hårdare riktlinjer än andra länder? Väger den låga risken att få hiv tyngre än alla fördelar med amning? Den 20 oktober anordnade PG och kunskapsnätverket ett seminarium där dessa och andra frågor diskuterades.
Seminariet inleddes med ett bildspel som innehöll citat från kvinnor som lever med hiv och som fött barn. Ett av citaten var:
”Känslan av att bli berövad vad som ska vara det mest naturliga som finns i denna värld. Vi blir berövade rätten att amma, utan att man egentligen kan säga varför”
Ronja Sannasdotter, kommunikatör på Posithiva Gruppen, introducerade seminariet och informerade om att EACS (European AIDS Clinical Society) uppdaterade sina riktlinjer 2017 med ett tillägg kring stöd till hivpositiva kvinnor som väljer att amma, och att ett liknande tillägg gjordes i USA:s riktlinjer 2018. Även i Storbritannien och Norge har man lagt till information som förtydligar vilka rutiner som gäller när kvinnor med hiv ammar trots den generella rekommendationen att inte göra det. Att öppna för samtal kring amning, samt att se till att hivpositiva mammor som ammar, liksom deras barn, får den extra uppföljning som behövs för att amningen ska bli så säker som möjligt, är exempel på harm reduction (”skademinimering”) i praktiken. Vad finns det för hinder för att göra på samma sätt i Sverige?
Nationell kartläggning kring information om amning
Våren 2021 genomförde Posithiva Gruppens Kunskapsnätverk för kvinnor som lever med hiv en nationell kartläggning kring modersmjölkersättning, information om amning och donerad bröstmjölk i Sveriges 21 regioner. Representanter från regionerna fick följande frågor:
- Erbjuds ekonomisk ersättning för eller tillhandahålls modersmjölkersättning till mammor med hiv/deras barn? Hur ser i så fall rutinen för detta ut?
- Ges någon information om amning till (blivande) mammor som önskar amma trots rekommendationen om att inte amma? Hur hanterar ni frågan när mammor med hiv väljer att amma?
- Vilka nyfödda barn har rätt till donerad bröstmjölk i regionen? Har det diskuterats huruvida barn till mammor med hiv kan erbjudas donerad bröstmjölk, och vilka är ev. hinder för detta?
Ane Martínez Hoffart, projektledare på Posithiva Gruppen, presenterade resultaten från kartläggningen. Hon berättade kort om svaren som kommit in på frågorna ett och tre, och lade sedan mer fokus på svaren på fråga två som handlade om hiv och amning.
Gällande fråga ett, kring ekonomisk ersättning eller tillhandahållande av modersmjölkersättning, framkom av kartläggningen att detta erbjuds i regionerna Stockholm, Uppsala och Gotland. I Stockholm och Gotland delas själva modersmjölkersättningen ut medan man i Uppsala erbjuder ekonomisk ersättning för modersmjölkersättningen. I region Jönköping uppgavs att man kanske ska ta fram en modell liknande Stockholms. När kartläggningen genomfördes var det alltså 3 av 21 regioner som erbjöd ekonomisk ersättning eller som tillhandahöll modersmjölkersättning till mammor med hiv/deras barn.
Gällande fråga tre, kring möjligheten att erbjuda barn till mammor med hiv donerad bröstmjölk, var det inga av Sveriges regioner som hade erfarenhet av att ha erbjudit det. I de flesta regioner svarade man att donerad bröstmjölk endast kan erbjudas prematura och svårt sjuka barn, och ett tydligt hinder för att erbjuda donerad bröstmjölk till fler är att det är en bristvara, vilket påpekades i över hälften av regionerna. Några lyfte även att logistiska svårigheter kring att erbjuda donerad bröstmjölk utanför sjukhuset/BB/neonatalavdelningen kan vara ett hinder, exempelvis med tanke på journalföring, donatoruppgifter, kvalitetssäkring, pastörisering och förvaring. I de fyra regionerna Västmanland, Skåne, Västra Götaland och Gävleborg hade man en något öppnare inställning till att erbjuda donerad bröstmjölk till barn till mammor med hiv ”i teorin” eller ”i viss mån” (tex. på BB).
Sedan berättade Ane om svaren på fråga två som handlade om vilken information kring amning som ges till kvinnor med hiv som önskar amma, samt vilken rutin som gäller för mammor som väljer att amma trots rekommendationen att inte göra det. Det var inga av regionerna som uppgav att de hade informerat om amning till kvinnor som önskade amma. I Stockholm uppgavs att ”hypotetiska samtal” har förts inom ramarna för att amning inte är tillåtet. Inga av regionerna hade heller någon rutin för uppföljning av hivpositiva mammor som väljer att amma. Trots att frågan som ställdes till regionerna handlade om vilken information om amning som ges till hivpositiva mammor som önskar amma, så var det många (tolv av regionerna) som svarade på frågan genom att betona att kvinnor inte får amma, att det inte är tillåtet, eller att det är en ”icke-fråga”.
I över hälften av regionerna (elva stycken) informerade regionernas representanter om att man inte upplever att kvinnor med hiv önskar amma när rekommendationerna ser ut som de gör. Sedan fanns det fem regioner som var öppna för samtal eller undantag kring amningen, men de flesta av dessa uttalade sig hypotetiskt, exempelvis ”Mammor har hittills följt rekommendationen att inte amma vad jag vet. Men om en kvinna ändå valde att amma är hon välkommen att kontakta vår amningsmottagning för råd som alla andra”. Den något öppnare inställningen till samtal kring amning hittades i regionerna Västerbotten, Uppsala, Örebro, Norrbotten och Östergötland.
Juridiska aspekter av hiv och amning – är amning verkligen ”förbjudet”?
I svaren från regionerna var det många som betonade att kvinnor med hiv inte får amma, och det hänvisades till olika källor som reglerande för just det (bland annat smittskyddslagen, ”skyddsplikten”, ”rekommendationen”, ”rekommendation enligt Socialstyrelsen” och ”INFPREGs rekommendationer”). Karin Laine, jurist på Posithiva Gruppen, medverkade i seminariet för att reda ut vad som gäller kring hiv och amning rent juridiskt.

Hon började med att tydliggöra att amningsförbudet inte är en förhållningsregel. Enligt Smittskyddslagen utgörs förhållningsreglerna av åtta särskilda moment, eller punkter, som innehåller förbud och skyldigheter för den som lever med exempelvis hiv. Bland de här åtta momenten finns inte amningsförbud med. I förarbetena till smittskyddslagen framgår det att det fanns förslag om att slopa förhållningsreglerna helt och hållet och i stället ge behandlande läkare skyldighet att anmäla patienter till smittskyddsläkaren om de inte iakttog de försiktighetsåtgärder som krävs för att skydda andra människor mot smitta. Detta förslag sa man nej till, eftersom man menade att det var viktigt att stärka den enskildes ställning och minska risken för godtycke. Amning nämns inte någonstans i Smittskyddslagen eller i förarbeten till lagen, men finns ändå med i smittskyddsbladen kring hiv.
I smittskyddslagen finns dock en bestämmelse i andra kapitlet andra paragrafen som statuerar skyldigheterna för personer som lever med sjukdom. Den lyder:
Den som vet eller har anledning att misstänka att han eller hon bär på en smittsam sjukdom är skyldig att vidta de åtgärder som krävs för att skydda andra mot smittrisk.
Karin berättade att skrivningen ”vidta de åtgärder som krävs” lägger ett stort ansvar på den enskilda individ som bär på sjukdom. Men vad betyder det egentligen i praktiken? Är det samma sak som ett amningsförbud? Om man ska begränsa människors friheter så ska det ske tydligt i lag, exempelvis som i förhållningsreglerna, förklarade Karin. Det kan i lag lämnas ett bemyndigande till regering att utkomma med förtydliganden i en förordning, men inte heller Smittskyddsförordningen tar upp amning. Smittskyddslagen ger även bemyndigande till Folkhälsomyndigheten att utkomma med föreskrifter gällande vissa områden, men det finns ingen föreskrift om amning. I Folkhälsomyndighetens kunskapsunderlag ”Smittsamhet vid behandlad hivinfektion” framkommer visserligen ett amningsförbud, men ett kunskapsunderlag är inte juridiskt bindande. Inte heller smittskyddsbladen har någon juridiskt bindande effekt, förtydligade Karin.
Karin avslutade med att säga att det korta svaret är att det kanske går att utläsa ett amningsförbud i Smittskyddslagen enligt 2:2, men att det är inte helt klart.
Ane ställde en följdfråga kring att en del personer inom vården ju informerar patienter om att amning är förbjudet, och hur Karin som jurist tänker kring det. Hon svarade att det faktum att vårdpersonal säger det och dessutom hänvisar till olika källor kring det, kanske speglar det hon just sagt: att det är lite oklart vad som egentligen gäller och varför.
Konsekvenser av att amma, informera eller ge undantag från rekommendationen
Det faktum att ett amningsförbud inte framgår i klartext av lagtexterna innebär inte att hivpositiva kvinnor som ammar är säkra mot att åtalas enligt brottsbalken. Karin berättade att det inte finns något brott i den svenska strafflagstiftningen som är direkt kopplat till hiv, men att Sverige har en lång tradition av att åtala personer som lever med hiv, vilket går emot gällande rekommendationer från exempelvis FN.
I fall där hiv inte har överförts så är det brottet ”framkallande av fara för annan” som kan bli aktuellt. Det är inte ett brott som kräver uppsåt, men det kräver oaktsamhet. Man kan lite förenklat säga att det handlar om att man ska ha varit medveten om risken för överföring, förklarade Karin. Det måste ha varit så kallad ”konkret fara” för att överföring ska ske, och det handlar lite förenklat om hur sannolikt något är. Hur skulle en domstol se på en risk som är 0,3–0,6 procent (siffror enligt PROMISE-studien) vid amning? Är det samma sak som sannolikt? Eller är risken minimal och acceptabel? Det vet vi inte, eftersom ett liknande fall inte har prövats av svensk domstol.
Gällande vårdpersonal generellt sade Karin att det är svårt att se något hinder alls mot att informera om amning. Både om varför det inte är rekommenderat och hur det bör göras av någon som av någon anledning väljer att amma. Karin jämförde med att informera om hur man injicerar droger säkert: det är olagligt att använda droger, men vårdpersonal som berättar om hur man gör det på säkrare sätt begår inte något brott.
Gällande hivläkare specifikt, ser inte Karin heller där någon juridisk konsekvens av att informera om för- och nackdelar med att amma och inte amma. I förarbetena till Smittskyddslagen står det att det är upp till den behandlande läkaren att göra individuella bedömningar och anpassningar av förhållningsreglerna. Eftersom vi konstaterat att amning inte ens är en förhållningsregel tycker jag att behandlande läkare har ännu större möjlighet att göra en individuell bedömning kring amning, avslutade Karin.
Erfarenheter och utveckling kring hiv och amning i Storbritannien: Angelina Namiba
Angelina Namiba var inbjuden till seminariet för att prata om hur man arbetat med amningsfrågan i Storbritannien samt hur de brittiska riktlinjerna utvecklats över tid. Angelina Namiba är projektledare, grundare och ”co-director” för 4M eller Mentor Mothers-nätverket och har gedigen erfarenhet inom hiv- och SRHR-arbete. Hon kommer ursprungligen från Kenya men har bott i Storbritannien i 32 år. Hon fick sin hivdiagnos för 28 år sedan, och fick en dotter fem år efter det. Angelina började med att berätta om 4M-nätverket (läs mer här), och tipsade om en webbinarie-serie som nätverket publicerat. Nyligen anordnade 4M-nätverket ett webbinarium kring hiv och amning i samarbete med ICW i USA.
För att ge lite bakgrundsinformation berätta Angelina att risken för hivöverföring vid amning när mamman inte står på hivbehandling är ungefär 1 av 6. När mamman står på behandling minskar risken för överföring drastiskt, men risken är inte noll. Studierna som handlar om U=U eller att välbehandlad hiv inte kan överföras vid sex, kan inte utan vidare överföras till amning, eftersom det saknas forskning på ART-nivåerna i bröstmjölk, men även för att man i vissa studier sett att överföring har skett vid amning trots att mamman haft låga virusnivåer. Angelina visade siffror från en studie av Bispo et. al samt PROMISE-studien som visar hur risken för överföring vid amning ser ut när mamman står på välfungerande hivbehandling (1,08% respektive 0,3% vid sex månader, 2,93% respektive 0,6% vid 12 månader).
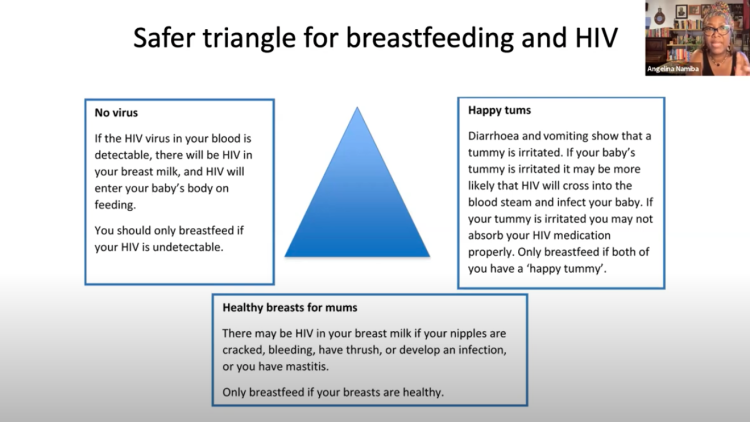
Gällande riktlinjerna kring amning i Storbritannien berättade Angelina att de fram tills 2010 var stränga och uteslutande rekommenderade att barn till mammor med hiv skulle få modersmjölkersättning. I dagens riktlinjer betonas fortfarande att modersmjölkersättning är det säkraste sättet för hivpositiva mammor att mata sina bebisar, men det lyfts även att det kan innebära ekonomiska och psykologiska konsekvenser för kvinnor att avstå från amning. Vidare står det att kvinnor som har en välfungerande hivbehandling och som är följsamma och som väljer att amma kan stödjas i att göra det, men att de bör informeras om den låga risken för överföring vid amning samt om kravet på extra klinisk uppföljning av både mamman och barnet. I nuläget innebär denna extra uppföljning att mamman och barnet kommer in för provtagning varje månad och två månader efter att amningen upphört, berättade Angelina. Hon visade även upp modellen ”the safer triangle för breastfeeding and HIV” som tagits fram som del av riktlinjerna för att göra amningen så säker som möjligt.
Som tillägg till själva riktlinjerna har BHIVA (British HIV Association) tagit fram två detaljerade broschyrer riktade till mammor som ammar respektive vårdpersonal som stödjer kvinnor som ammar. Du hittar broschyrerna här.
Vad är det som lett fram till att riktlinjerna i Storbritannien fått ett tydligare ”harm reduction”-perspektiv sedan 2010? Angelina berättade att 2010 var året då BHIVA för första gången gick ut och sade att kvinnor med välbehandlad hiv kunde stödjas i att amma, men att vändpunkten kom 2012 när de skriftliga riktlinjerna ändrades. Ändringen skedde dels mot bakgrund av ny forskning och data kring sannolikheten för överföring, men också på grund av insikt om konsekvenser för kvinnor som inte ammade, exempelvis i ljuset av våld i nära relationer och anknytning till barnet.
Även förståelsen för att några kvinnor kommer amma oavsett hur rekommendationen ser ut, och att det då är tryggast för både mamman och barnet att de får stöd och uppföljning kring det, var en faktor som bidrog till att riktlinjerna ändrades. Sedan fanns det även en rörelse av kvinnor med hiv som önskade amma sina barn, och läkarna lyssnade på deras röster, berättade Angelina. Den senaste ändringen i riktlinjerna gjordes 2018, när broschyrerna och riktad information kring amning till både mammor och vårdpersonal publicerades. Angelina tror att riktlinjerna kommer fortsätta utvecklas i takt med att det samlas in mer data kring de hivpositiva kvinnorna som valt att amma i Storbritannien och andra västländer.
Angelina avslutade sin presentation med att påminna om att förutom att vara patienter, är kvinnor med hiv även läkare, sjuksköterskor, lärare och aktiva medborgare, som är kapabla och autonoma. De behöver få tydlig information kring risker och fördelar med amning, och sedan måste man lita på att de fattar informerade beslut baserat på vad som är bäst för dem själva och deras familjer.
Erfarenheter och utveckling kring hiv och amning i Norge: Kristin Næss-Andresen
Inbjuden till seminariet var även koordinator och seniorbarnmorska vid Oslo Universitetssjukhus, Kristin Næss-Andresen, som varit involverad i arbetet med utformandet av riktlinjerna kring hiv och amning i Norge. Kristin började med att berätta att hon utöver att arbeta på förlossningsavdelningen koordinerar en interdisciplinär arbetsgrupp som följer upp kvinnor som lever med hiv genom graviditet och förlossning. Hon samtalar med alla gravida kvinnor som lever med hiv kring graviditetsvecka 18. I Norge föds ungefär 20 barn till kvinnor som lever med hiv per år, och 2020 föddes 8 barn, berättade Kristin.
Gällande de norska riktlinjerna berättade Kristin att man i Norge, i linje med WHO och europeiska riktlinjer, rekommenderar att mammor som lever med hiv ger sina barn modersmjölkersättning. Men, om kvinnan väljer att amma, ska vården stödja henne i det valet, under vissa förutsättningar. Läkaren, infektionsavdelningen och gynekologisk avdelning ska kopplas in, och kvinnan ska stå på behandling samt ha omätbara virusnivåer. Efter förlossningen ska mamman och barnet följas upp regelbundet, både medicinskt och socialt, berättade Kristin. Du kan läsa de norska riktlinjerna här (om amning på sidan 34–35).

2017 ändrades den norska brottslagstiftningen så att personer som lever med hiv och som vidtagit adekvata åtgärder (på norska ”adekvate grep”) för att hindra hivöverföring, såsom att använda kondom eller att ha en välfungerande hivbehandling, inte kan åtalas. Ändringen innebar en liberalisering jämfört med den tidigare lagen, som kriminaliserade att mammor med hiv ammade sina barn, berättade Kristin. Hon lade dock till att barnperspektivet inte är helt tydligt, eftersom bebisar inte kan ge samtycke.
Kristin var även tillfrågad att informera om hälsomässiga fördelar med amning. Innan hon började sin dragning kring det, betonade hon att också bebisar som flaskmatas blir väldigt fina barn. Amning gör att spädbarn får all den näring de behöver för att växa och utvecklas. Bröstmjölk har den ideala sammansättningen av fett, socker, vatten och protein som barn behöver. Modersmjölken innehåller även antikroppar som stärker barnets immunförsvar. När man ammar frigörs hormoner som stärker bandet mellan mamma och bebis. Hormonerna oxytocin och prolactin gör att mamman känner sig mer avslappnad och även mer uppmärksam på barnet. Oxytocin kan dock även frigöras genom hudkontakt, tillade Kristin.
Vidare sade hon att amning kan motverka blödningar efter förlossning, samt ha en preventiv effekt mot ny graviditet genom utebliven ägglossning. I studier har man sett att amning kan ge mamman skydd mot vissa cancerformer såsom bröstcancer, och att barn som ammas har mindre astma och allergier. Slutligen är det gratis och praktiskt att amma, vilket är en fördel, belyste Kristin.
Vilka rekommendationer kunde Kristin ge baserat på erfarenheterna från Norge? Hon berättade att endast två kvinnor där har börjat amma, och att två kvinnor har behövt avsluta amningen på grund av blödande bröstvårtor respektive lågt blodsocker hos barnet. Kristin betonade att flaskmatning bör ligga kvar som primär rekommendation, men att modersmjölkersättningen måste vara gratis. Hon rekommenderade att diskussioner kring amning/flaskmatning påbörjas tidigt i graviditeten, och berättade att man i Norge kommer börja dela ut en broschyr kring hiv och amning till kvinnor som önskar amma. Kristin avslutade med en uppmaning om att följa WHO:s och europeiska aktörers riktlinjer på området för att säkerställa bästa möjliga behandling för mammor och barn.
Panelsamtal: är harm reduction ett alternativ i Sverige?
Efter presentationerna anordnades ett panelsamtal där tidigare talare medverkade tillsammans med ytterligare tre gäster: David Edenvik (biträdande smittskyddsläkare i Region Jönköpings län), Johan Nöjd (smittskyddsläkare i Region Uppsala) och Vendela Hagås (barnsjuksköterska och familjeterapeut vid Astrid Lindgrens barnsjukhus). Den första frågan som ställdes till panelen handlade om vad det är som hindrar oss i Sverige från att göra på samma sätt som i England och Norge, alltså att öppna upp för samtal och information kring amning, samt etablera rutiner för uppföljning av kvinnor som väljer att amma.
David informerade om hur man ser på amningsfrågan från ”smittskyddsläkarhåll” – och betonade att det inte finns något sådant som ”säker amning” eftersom det fortfarande finns risk för överföring av hiv. Han påpekade att andra studier än PROMISE-studien visar på högre risk för överföring än 0,5%. Eftersom osäkerhet och överföringsrisk finns kvar ligger det långt fram att gå vidare i processen och ändra rekommendationerna på samma sätt som i England och Norge, sade han. Han betonade också att Sverige har en tradition av relativt sträng smittskyddslagstiftning, och att detta har varit framgångsrikt i bekämpandet av andra sjukdomar såsom klamydia.
Johan höll med David att den viktigaste punkten är just smittrisken, och att vi inte riktigt vet vad som gäller gällande överföringsrisken. Tack vare PARTNER-studierna bedömer jurister i Sverige i dag att 2:2 i smittskyddslagen inte har ”bärighet” vid oskyddat sex för personer med välbehandlad hiv. Motsvarande underlag finns dock inte gällande amning, och då gäller fortfarande ”skyddsplikten” gentemot barnet, sade Johan, som även har diskuterat frågan med smittskyddsjuristen på Smittskydd Stockholm, Peter Gröön. Hur enskilda läkare agerar om en hivpositiv kvinna uttrycker att hon vill amma kan variera, till exempel beroende på kontakten med patienten och patientens följsamhet, sade Johan. Han betonade att det samtidigt som det finns en skyddsplikt ju också finns en ”proportionalitetsprincip” inom lagstiftningen, och att det kanske inte är rimligt att koppla in exempelvis socialtjänsten eller andra myndigheter om en kvinna med välbehandlad hiv och god följsamhet väljer amma.
Vendela berättade att kvinnor som föder barn i region Stockholm får uppföljning från ett multidisciplinärt team på liknande sätt som i Norge, men att de måste förhålla sig till den svenska smittskyddslagstiftningen. Samtidigt betonade hon att de är öppna för en dialog kring dessa frågor framöver. Hon sade att hon funderat på om vårdpersonalen kanske borde prata med mammorna och familjerna om amning på ett annat sätt. Många föräldrar har påpekat att fokus hamnar på det praktiska kring att lägga ner amningen, och mindre på det intima, känslomässiga och stigmarelaterade, berättade Vendela. Hon påpekade också att många föräldrar läser på själva och följer utvecklingen på området, vilket skapar ett behov för mer samtal.
Mer än ”bara” lagstiftning: barnperspektiv och individuell bedömning
Frågan kring proportionalitet bollades vidare till Karin, som upprepade att paragraf 2:2 är väldigt generell, och att det ska vara tydligt reglerat om individens valfrihet ska begränsas. Trots att både regeringen och Folkhälsomyndigheten har möjlighet att komma ut med bindande föreskrifter har de inte gjort det, vilket också påverkar rättssäkerheten för den som får ett amningsförbud, eftersom ett amningsförbud inte går att överklaga såsom förhållningsreglerna gör. I amningsfrågan ”krockar” individens rättigheter med smittskyddsintresset, och det är inte självklart för mig som jurist att man ska hindra alla från att amma för att det finns en liten risk för överföring, sade Karin.
David menade att det faktum att amningen inte står med som förhållningsregel är en teknikalitet som beror på att smittskyddslagen är generell för alla smittsamma sjukdomar och att man inte ansåg att det fanns behov för att ha med det vid utformningen. Sedan lyfte han att seminariets fokus hamnade mycket på lagstiftningen och mindre på en för honom viktig aspekt som är barnperspektivet och att det finns en oskyddad individ med i bilden. Dels finns det risk för hivöverföring, dels för påverkan av medicinerna genom bröstmjölken, påpekade David. Om vi ska informera mammorna kan vi inte bara informera om det positiva utan också om de stora riskerna, sade han, och nämnde bland annat risk för ojämna virusnivåer efter förlossning och även ojämna nivåer av läkemedel i bröstmjölken. Fokus på barnet är viktigare än både lagstiftning och mammans önskemål i det här läget, avslutade David. Vendela kommenterade att barnperspektivet är centralt, och att föräldrar ju oftast vill sitt barns bästa, vilket i sig kan vara en anledning att öppna upp för samtal i större utsträckning.
En annan fråga handlade om de kvinnor som kommit i kontakt med Posithiva Gruppen som fått ”undantag” från rekommendationen att inte amma. Hur förhåller sig smittskyddsläkarna till det – hur resonerar de när undantag görs? Johan påpekade att undantag kanske inte är rätt ord att använda i sammanhanget, eftersom risken vid amning inte är försumbar. Däremot kan man prata om det praktiska som uppstår när en person säger att den vill amma, och då blir det ofta en riktning som den beskrivs i Storbritannien, att man inte vidtar repressiva åtgärder, sade Johan. Han lade till att det kan variera mellan olika smittskydd om de vill kalla patienten till samtal eller om de har dialog med den behandlande läkaren.
Medskick från Storbritannien och Norge
Efter att ha lyssnat på de andra talarna ville Angelina kommentera att ”tiderna förändras”. Hon ser Sverige i dag där Storbritannien var för några år sedan, och berättade att Storbritannien har gått längre baserat på den evidens som finns tillgänglig. Hon uppmanade aktörer i Sverige att gå igenom forskningen på området, ta lärdom av andra länder, samt bevaka WHO:s riktlinjer som ändras regelbundet. Angelina lyfte också vikten av att lyssna på vårdpersonal och på kvinnor som själva lever med hiv. Om riktlinjerna ska ändras är det viktigt att det görs tillsammans med kvinnorna som påverkas av dem, betonade Angelina. Hon påminde också om att mer information inte nödvändigtvis leder till att kvinnor väljer att amma – det handlar om att lita på att de kan fatta rätt beslut. Jag är en mamma med hiv, och jag skulle aldrig göra något som utsatte mitt barn för fara, sade Angelina.
Kristin reflekterade kring att dialogen med kvinnan kan bli ännu bättre, och tycker det att öppna upp för diskussion är ett tecken på respekt som speglar ens synsätt på hiv. Hon påminde också om att många av kvinnorna som föder barn i vår del av världen har ursprung i afrikanska och asiatiska ”low income countries” där andra WHO-riktlinjer kring amning gäller, och att det kan uppstå dilemman kring det.
Frågestund
I slutet av seminariet fick åhörarna möjlighet att ställa frågor. Alla frågorna kommer inte att återges i denna text, men finns i inspelningen nedan (1:23:00). En av frågorna som kom upp i frågestunden riktade sig till smittskyddsläkarna, och handlade om vad som gäller om en kvinna ammar – ska det anmälas till smittskyddsläkaren? Johan svarade att det nog är olika från läkare till läkare hur den agerar, och att det även kan variera beroende på rutinerna i den aktuella regionen.
David instämde och sade att infektionsläkare är ganska vana vid att personer bryter olika rekommendationer och förhållningsregler och att det då blir upp till den behandlade läkaren att bedöma vad som ska göras beroende på exempelvis faktiska risker. Vi kan prata om saker som inte är tillåtet också, och jag tror inte det är många som skulle kontakta smittskyddet som första åtgärd utan först pratar man med patienten om risker och anledningar, sade David. Om det gäller en person som inte står på välreglerad hivbehandling tycker jag dock man är tvungen att meddela smittskyddet då det finns en uppenbar risk för smitta, sade han.

Nedan kan du titta på en inspelad version av seminariet:

Har du frågor eller funderingar kring seminariet eller hiv och amning? Kontakta oss gärna på info@kunskapsnatverk.se