Kategori: Ej flöde
Förstå fettet! En temakväll om hiv, fettfördelning, blodfetter och hormoner
Många faktorer kan påverka fettfördelning hos kvinnor som lever med hiv. I oktober bjöd kunskapsnätverket in Catharina Missailidis, överläkare och medicinskt ansvarig vid Venhälsan, för att prata om samband mellan hiv, fettfördelning, blodfetts-och hormonrubbningar. Catharina besvarade under sin föreläsning frågor om bland annat hivmediciners påverkan, åldrande, klimakteriet, inflammation och livsstil.
Catharina inledde med att säga att hon upplever att det finns mycket tankar om de här ämnena hos både patienter och läkare. Hon ville med sin föreläsning lyfta perspektiven till att inte bara fokusera på relationen mellan fettfördelning, metabolt syndrom och hiv utan även andra faktorer som livsstil och var i livet man befinner sig.
Catharina har själv forskat på tarmfloran och inflammationsdrivet för tidigt åldrande, eller ”inflamaging” som hon sade.
Fettförlust och fettfördelning
Catharina konstaterade att mycket har hänt under de 40 år som hivepidemin pågått och att en hivdiagnos idag innebär något helt annat än vad det gjorde på 1980-talet. Hon pratade därefter lite om hivhistoria ur ett behandlingsperspektiv, från att man försökte behandla med enstaka läkemedel på 1980- och 90-talen, till det stora genombrottet med kombinationsbehandlingarna 1996, och vidare till en ny generation läkemedel som kom 2007. De första läkemedlen som lanserades 1987, AZT/ziduvudin, och stavudine och didanosin som kom några år senare, används inte längre i Sverige. Det finns en väldigt tydlig koppling mellan de tidiga hivläkemedlen, som AZT, stavudine och didanosin och lipatrofi.
Lipatrofi är förlust av fett på vissa områden på kroppen, som i ansiktet, runt låren, rumpan och under fotsulorna. Catharina berättade att det kan vara smärtsamt att stå och gå om man tappat fett under fötterna. Även personer som förlorat fett i fettkuddarna på rumpan kan uppleva smärta när de ska sitta ner. Utöver detta kan fettförlust och abnorm fettfördelning upplevas stigmatiserande om den syns.
Lipodystrofi är en term för abnorm fettfördelning på kroppen och det kan uppkomma eller accelereras av hiv eller vissa hivläkemedel. Lipodystrofi kan även orsakas av andra faktorer och läkemedel, som exempelvis kortison. Den vanligaste formen av lipodystrofi är bukfetma, det vill säga fetma inuti buken och inte utanpå bukhinnan. Den här typen av fett ger kulmage snarare än valkar eller löst fett runt magen. Lipodystrofi kan även innebära att fettet sätter sig i nacken och ger så kallad ”buffalo hump”.
Både lipodystrofi och lipatrofi är vanligare bland kvinnor än bland män och man vet inte varför. Hiv är på intet sätt det enda som kan kopplas till problematiken, och det kan finnas en rad orsaker. Catharina sade att det i sällsynta fall finns ärftliga faktorer, men att lipodystrofi och lipatrofi även kan utlösas av autoimmuna infektioner, andra infektioner och de äldre hivmedicinerna. Det är ibland oklart vad det beror på och man vet inte vad som utlöser lipodystrofi och lipatrofi.
Det finns ingen behandling, eller livsstilsåtgärd för lipodystrofi och lipatrofi, utan det man kan ta till är kosmetiska åtgärder, som fillers och fettsugning. För fötterna kan man ha inlägg i skorna sade Catharina.
Hon berättade att man idag är ganska säker på att de moderna läkemedlen inte ändrar fettfördelning eller skapar fettförlust.
Hivmediciner och vikt – vilka samband finns?
– Obehandlad hiv leder på sikt till sjukdomsrelaterad viktförlust eftersom inflammation kostar energi, berättade Catharina.
Vidare sade hon att hivbehandling [som i sin tur minskar inflammation] i princip alltid innebär en viss viktuppgång som kan liknas vid en ”return to health”, det vill säga att man återgår till en hälsosam och ”normal” vikt. Personer som påbörjar modern hivbehandling går i snitt upp ett eller par kilo under de första åren på behandling, för att sedan stagnera och följa den allmänna befolkningens kurva (viktuppgång på 0,5–1 kg per år).
Man vet även att en del hivmediciner kan ge en större risk för viktuppgång, exempelvis integrashämmare som Tivicay och tenofovir alafenamid (TAF). Risken för viktuppgång kopplat till dessa preparat verkar skilja sig mellan grupper och vara störst om man är kvinna med ursprung i Afrika, enligt Catharina. Varför denna koppling ses är ännu oklart. Hon betonade att generell viktuppgång i grunden handlar mer om livsstilsfaktorer än om hivbehandling, oavsett kön och bakgrund. Catharina berättade att hivläkarna alltid försöker välja hivmediciner utifrån effektivitet och följsamhet, men att de också väger in möjliga risker och att oro för viktuppgång kan påverka valet.
Catharina berättade även att man kan se att vissa hivmediciner som tenofovir disoproxil (TDF) och efavirenz (EFV) kan fungera viktstabiliserande, det vill säga sänka vikten eller förhindra förväntad viktuppgång. Det har man sett hos personer som lever med hiv, men även hos hivnegativa personer som tar TDF som del av förbyggande behandling mot hiv (PrEP). Mekanismen är oklar, men kan relatera till en så kallad toxisk effekt av medicinerna.
Kunskapsnätverket har tidigare anordnat en temakväll om vetenskapen bakom antiretrovirala hivläkemedel. Läs mer och se en video från temkvällen här.
Hiv och metabolt syndrom
Catharina berättade även om dyslipidemi och hyperlipidemi, något som man har förhöjd risk att få när man lever med hiv. Dyslipidemi betyder att ens blodfetter är rubbade och hyperlipidemi innebär förhöjda blodfetter gentemot normalfördelning. Båda tillstånden ingår i det som kallas det metabola syndromet. För att få diagnosen metabolt syndrom ska man ha tre av följande tillstånd: bukfetma, okänslighet för insulin/förhöjda blodsockernivåer, dyslipidemi/hyperlipidemi och högt blodtryck. Metabolt syndrom är kopplat till ökad grad av systemisk inflammation vilket ger ett accelererat åldrande, samt ökad risk för hjärt- och kärlsjukdom som stroke, diabetes typ 2, kronisk njursvikt, fettlever och obstruktiv lungsjukdom (KOL).
Metabolt syndrom är vanligt bland personer som lever med hiv, liksom bland befolkningen i stort, och orsakerna är många. Hiv är alltså inte den största orsaken utan andra faktorer, som livsstil, påverkar troligtvis mer. Catharina konstaterade att samsjukligheten med koppling till övervikt och metabolt syndrom är ett ökande hälsoproblem globalt.
Det finns många faktorer som ökar risken för metabolt syndrom:
- hiv, men även ART (vissa hivmediciner)
- genetik
- epigenetik
- samtidiga infektioner (”co-infections”, t.ex. hepatit C)
- inflammation
- livsstil
– låg fysisk aktivitet
– kost
– övervikt
– rökning, alkohol, droger
- stigande ålder
- rubbad tarmflora
Inflammation och epigenetik
Personer som lever med hiv har ofta högre nivåer av inflammatoriska markörer i blodet gentemot kontrollgrupper i samhället. Sannolikt finns det en hivdriven inflammation. Man vet att dålig viruskontroll ökar inflammationsgraden, men också att inflammatorisk aktivitet kan orsakas av livsstilsfaktorer.
– Det är omtvistat hur stor enskild påverkan hiv har, sade Catharina.
Som grupp är personer som lever med hiv mer socialt utsatta och har enligt studier ofta högre ohälsotal avseende exempelvis rökning samt sämre socioekonomiska villkor– det är sådant som påverkar inflammation och den metabola hälsan i stort.
Epigenetik kan beskrivas som samspelet mellan arv och miljö. Catharina beskrev det som att vårt genom kan liknas vid ett bibliotek med kokböcker. Många recept ligger vilande och kommer aldrig i produktion. Det är först när kroppen får signaler att den behöver leverera en viss maträtt som receptet öppnas och sätts i produktion. Andra signaler kan leda till att receptet stängs ned och produktionen stoppas. De signaler som styr genutryck kallas epigenetiska och kan skapas av yttre faktorer kopplade till livsstil, och miljö.
– Våra genuttryck påverkas redan under fosterstadiet, sade Catharina.
Till exempel kan undernäring hos en gravid person öka risken för att fostret senare i livet ska utveckla metabolt syndrom och diabetes.
Rubbningar i tarmfloran och tarmdriven inflammation är ett område som är relativt outforskat, men flera studier pågår, berättade Catharina. Studier har bland annat visat att hiv kan påverka tarmfloran och leda till en mer proinflammatorisk miljö, med ökad risk för metabolt syndrom. Problemet är att det inte finns något bra sätt att mäta den inflammatoriska risken. Den är inte kopplat till mätbara kliniska symtom och det saknas kliniskt lämpade blodmarkörer som är kopplade till risk, enligt Catharina.
En deltagare på temakvällen undrade om den nya typen av behandlingsmetod där man ger långtidsinjektioner istället för tabletter kan minska påverkan på tarmfloran och tarmdriven inflammation. Catharina svarade att hon inte tror att det har någon betydelse. Visserligen finns det studier som ger ett visst stöd för att vissa hivläkemedel kan påverka tarmflorans sammansättning, men den stora effekten orsakas av själva viruset. Hon har inte sett några studier avseende injektionsbehandling och påverkan på tarmfloran.
Översyn av riskfaktorer vid årskontroll
Catharina tycker att det är viktigt att man gör en översyn av metabola riskfaktorer och för en diskussion runt detta vid årskontroller för personer som lever med hiv. På Venhälsan har man ett ökat fokus på förebyggande hälsokontroller från 40-års ålder avseende bland annat risk för hjärt- och kärlsjukdom och benskörhet.
– Vi hivansvariga läkare måste göra en systematisk översyn av metabola riskfaktorer hos våra patienter, sade Catharina.
Hon menar att det bör fungera på samma sätt som att man screenar kvinnor för cellförändringar på grund av ökad risk för HPV-relaterad cancer. Man bör ta avstamp i nuläget, men tidigt tänka förebyggande för att minska riskerna framåt, enligt Catharina.
Det absolut viktigaste man som individ kan göra för att minska riskerna för metabolt syndrom är att inte röka, dricka med måtta, motionera och äta bra. Det hivläkarna kan bidra med är att se över val av hivbehandling, övervaka risk för samsjuklighet och remittera till rätt vårdgivare vilket ofta innebär remittering till primärvården eller specialistmottagningar.
Hormoner och inflammation – skillnader mellan könen
En fråga som hade skickats in till temakvällen var: Hur reflekteras det faktum att kvinnor som lever med hiv har mer inflammation än män som lever med hiv i den behandling och uppföljning som hivpositiva kvinnor får i vården? Personen som ställt frågan refererade till professor Peter Hunts forskning om hur kroppen påverkas av den kroniska inflammation som hiv orsakar och om könsspecifika aspekter av åldrande och immunsystem.
Peter Hunt föreläste på en temakväll anordnad av kunskapsnätverket i september. Du kan se den här.
Catharina bekräftade att studier visar att kvinnor som lever med hiv är mer inflammatoriskt påverkade vilket delvis kan kopplas kvinnans menopaus med kraftig sänkning av östrogennivåerna, något som inte sker i motsvarande grad med männens testosteron. Den dramatiska minskning av östrogen som sker i menopaus leder till förhöjda halter av inflammatoriska cytokiner som IL-6, TNF, med ökad risk för hjärt- och kärlsjukdomar och autoimmuna sjukdomar som följd. Menopaus kan även påverka metabolismen och ge en fettomfördelning till nedre del av magen samt viss viktuppgång.
– Utöver detta ses inte sällan en negativ effekt på sömn samt ökade besvär av muskel/ledvärk., sade Catharina.
Hon sade vidare att menopaus innebär en stor påfrestning för kroppen, men att det är understuderat och att den generella kunskapen om menopaus inom sjukvården är låg. Klimakteriebesvär är behandlingsbara med östrogen- och progesterontillskott vilket även kan minska graden av inflammation. Har man gått på sådana tillskott och slutar kan dock risken för inflammation öka igen, berättade Catharina.
Kunskapsnätverket har tidigare anordnat temakvällar om klimakteriet som du kan läsa en rapport från här och om gynekologi och hiv som du kan läsa en rapport från här.
– När det gäller hiv så kan klimakteriebesvären misstolkas som hivorsakade eller kopplade till läkemedelsbiverkningar, sade Catharina.
Det saknas studier kring hur hiv påverkar graden av besvär, eller om val av hivmedicin kan påverka. Det man vet är att kvinnor som lever med hiv har en ökad risk att gå in i en tidig menopaus (innan 45 år ålder), samt att rökning utgör en risk för tidig menopaus.
Catharina konstaterade att forskare och infektionsläkare behöver fortsätta lära sig mer om hur man ska monitorera risker och förebygga effekter av en ökad inflammation i relation till hiv. Fokus bör ligga på att skapa så goda förutsättningar som möjligt för ett starkt och hälsosamt liv högt upp i åren.
– Man ska kunna känna sig livsglad till slutet, sade Catharina.
Frågor kring benskörhet samt hjärt- och kärlsjukdom
En person undrade om man bör ta kosttillskott i form av vitamin D om man har eller har haft osteoporos (benskörhet) och om man i så fall bör ta det året om. Bra vitamin D-nivåer behövs för att kroppen ska kunna ta upp kalcium (kalk) från kosten. Kalcium utgör byggnadsmaterial för benstommen, men är även viktig för cellfunktion generellt. Om kroppen inte får tillräckligt med kalcium (lågt intag av kalcium eller dåligt upptag från tarmen på grund av låga vitamin D-nivåer) så tar kroppen kalcium från skelettet, som då blir skörare. De flesta personer i Sverige har sänkta nivåer av vitamin D under vintertiden på grund av få soltimmar. Har man osteoporos är det sannolikt bra att ta tillskott året om. Förskrivande läkare kan med fördel ta prover för att se om ens vitamin D-nivåer är tillräckligt höga, informerade Catharina.
En ytterligare fråga som skickats in till temakvällen handlade om vad som händer om man fick sin hivdiagnos för sju år sedan och någon gång utvecklat aids. Hur ser ens prognos ut kring exempelvis fetter? De studier som är gjorda visar att de individer som tidigare haft låga CD4-nivåer (aidsstatus) har en ökad risk att utveckla samsjuklighet som hjärt- och kärlsjukdom samt metabolt syndrom där rubbade blodfetter ingår, informerade Catharina. Dessa studier är dock utförda på patienter som inte sällan gick obehandlade länge och initialt gavs hivbehandling som i sig var giftig med metabola komplikationer som följd. Hur prognosen ser ut för en individ som idag har aids och startar behandling direkt, återstår att se med tiden. Den individuella prognosen varierar mycket, enligt Catharina.
Nedan kan du titta på en inspelad version av temakvällen. Om du har frågor kring temakvällen är du välkommen att kontakta kunskapsnätverket på info@kunskapsnatverk.se eller 070-040 77 81.
(1) Ciskvinnor och cismän är personer som identifierar sig med det kön de tilldelades vid födseln. Transkvinnor, transmän och icke-binära är personer vars könsidentitet eller könsuttryck inte stämmer överens med det kön de tilldelades vid födseln. Cis betyder ”på samma sida” på latin.
Text: Ronja Sannasdotter
Get the HPV vaccine for free!
People living with HIV are at higher risk of developing HPV-related cancers, such as anal cancer and cervical cancer, compared to HIV negative people.
If you are a person living with HIV under the age of 46, Posithiva Gruppen can now offer you the HPV vaccine free of charge.
The vaccination will be provided by Doktor24. To get adequate protection, you need three doses of the vaccine, taken with an interval of two to six months. You need to take the first dose of vaccine no later than December 1, 2022. Find out where the vaccination clinics are located at www.doktor24.se/vaccin
PG has limited resources and can provide vaccinations for a limited number of people. The offer is valid until all “coupons” are taken.
To take advantage of the offer you need to be or become a member of Posithiva Gruppen (PG). Your personal data is not shared with anyone else.
If you have any questions, please send an email to info@posithivagruppen.se or call +468-720 19 60.
I would like to get vaccinated
Briefly on HPV and what Posithiva Gruppen is calling for
HPV stands for human papillomavirus, and is a sexually transmitted virus. Most people get one or different types of the virus at some point in their lives. Some strains of HPV may lead to cell changes in mucous membranes, which in the long run can lead to cancer.
HPV vaccination prevents infection by most of the HPV types that can cause cancer. Since 2020, all children in Sweden are offered free HPV vaccination in middle school. The HPV vaccine works best if given before a person is becoming sexually active. However, evidence suggests that some groups, such as people living with HIV up to the age of 45, men who have sex with men and transgender people could benefit from the vaccination even later in life.
Posithiva Gruppen is calling for a national program offering free HPV vaccines to people who are at higher risk of developing HPV-related cancer. PG is working towards this together with with Sexperterna, RFSL Stockholm, RFSL Ungdom, RFSU, RFSU Stockholm, Hiv-Sverige, Riksförbundet Noaks Ark and Noaks Ark Stockholm.
Artikel om hiv och fertilitetsbehandling
I juni publicerade den sexualpolitiska tidskriften OTTAR en artikel om fertilitetsbehandling för kvinnor som lever med hiv. I artikeln kan du bland annat läsa en intervju med Karin (43) som efter många års väntan på ändringar inom svenska vården fick vända sig till Danmark för att genomgå IVF-behandling.
Hon säger bland annat att det ”länge funnits svart på vitt att man inte smittar vid en välinställd behandling. Andra länder har ändrat sin lagstiftning utifrån det, men i Sverige ska allt processas i fem-tio år till. För min del är det de år då min fertilitet skulle ta slut. Man grusar drömmar för något som bara är att ändra på.”
Läs hela artikeln och intervjun med Karin här.
Illustrationsbild: Mya Hang/OTTAR
HIV & Women 2022: nya rön kring inflammation, samsjuklighet, tidigt klimakterium, graviditet och amning
Den 4–6 april 2022 anordnades den tolvte internationella workshopen HIV & Women [härefter kallad H&W]. Vi har bevakat ett antal seminarier under årets workshop, och i denna text kan du läsa om: samsjuklighet; åldrande; immunrespons och inflammation; klimakteriet; graviditet; läkemedel; amning; psykisk hälsa; och kvinnors medverkan i hivforskning.
Bakom H&W står Virology Education, som har arbetat med att främja forskning kring hiv och andra infektionssjukdomar sedan 1998. Tidigare år har workshopen ägt rum i USA, men de de två senaste åren har den anordnats online. Du kan läsa mer om den internationella workshopen om kvinnor och hiv här.
När vi i kommande avsnitt skriver ”kvinnor” kommer vi i de flesta fall syfta på ciskvinnor om inte annat specificeras. Det varierade huruvida föreläsarna förtydligade hur de definierade kvinnor, men de flesta av de medicinska studierna utgår från ciskvinnor och/eller personer som tilldelats kvinnligt kön vid födseln.
Biologiska könsskillnader: covidvaccin och hjärthälsa
Öppningsseminariet på H&W handlade om covidvaccin, och trots att innehållet inte var hivspecifikt, dök det upp hivspecifika frågor i frågestunden. Någon undrade om covidvaccinen är trygga för personer som lever med hiv, medan en annan undrade om det finns skillnader i hur hivpositiva män och kvinnor reagerar på vaccinet. Föreläsaren Marylyn Addo (läkare och forskare vid University Medical Center Hamburg-Eppendorf) sade att covidvaccinerna visat sig ha en god säkerhetsprofil samt ge hög grad av immunitet för personer som lever med hiv. Hon sade att effekten är något sämre hos personer som haft låga CD4-nivåer, medan personer som inte haft låga nivåer får lika bra skydd av vaccinerna som personer som inte lever med hiv.
Sharon Walmsley, en av organisatörerna bakom H&W, lyfte att några studier pekar på att äldre kvinnor som lever med hiv har bättre immunrespons jämfört med män. Addo sade att faktorer såsom klimakteriet kan påverka dessa skillnader, och betonade att man måste forska mer på biomedicinska skillnader mellan kvinnor och män. I ett seminarium som handlade om samsjuklighet hos kvinnor som lever med hiv pratade Markella Zanni (Associate Professor vid Massachusetts General Hospital/ Harvard Medical School) och Mabel Toribio (Assistant Professor vid Massachusetts General Hospital) om sådana skillnader i form av risk för hjärtinfarkt respektive hjärtbelastning (”cardiac strain”) hos kvinnor som lever med hiv.
Zanni hänvisade till tidigare studier som visat att kvinnor som lever med hiv har större risk att få hjärtinfarkt jämfört med män som lever med hiv, men att kvinnor som lever med hiv oftast upplever hjärtinfarkt typ 2, medan män som lever med hiv oftast får typ 1 (du kan läsa mer om olika typer av hjärtinfarkt här). Zanni själv hade forskat på om risken för hjärtattack hade samband med skillnader kring plack i ådrorna, faktorer relaterade till immunsystem och inflammation, eller en relation mellan dessa. Hon menade att man måste forska mer på sådant som är könsspecifikt och som kan driva på aterosklerotisk (åderförkalkningsrelaterad) hjärtkärlsjukdom hos personer som lever med hiv för att skräddarsy preventiva insatser.
Toribio har forskat på hjärtbelastning (”cardiac strain”) bland kvinnor som lever med hiv, och dess samband med aktivering av inflammatoriska monocyter (”inflammatory monocyte activation”). Trots att kvinnor som lever med hiv har högre risk för hjärtsvikt och även sämre resultat efter hjärtsvikt (jämfört med kvinnor som inte lever med hiv), visade hennes forskning att kvinnor som lever med hiv hade minskad hjärtbelastning jämfört med kvinnorna som inte hade hiv. Det antas att förhöjd inflammation och immunaktivering bidrar till hivpositiva kvinnors ökade risk för hjärtsvikt, men Toribio menade att framtida studier behöver titta närmare på relationer mellan aktivering av inflammatoriska monocyter och hjärtsvikt.
Inflammation och samband med samsjuklighet
Den kroniska inflammation som hiv leder till, var det flera som pratade om under H&W. En av dem var Peter Hunt (läkare och forskare vid University of California San Francisco), som forskat på kvinnospecifika aspekter av åldrande och immunsystem. Han inledde sin föreläsning med att visa upp siffror kring skillnader i förväntad livslängd och så kallade ”samsjuklighetsfria år” (antal år en människa är fri från åldersrelaterade sjukdomar såsom leversjukdom, njursjukdom, lungsjukdom, diabetes, cancer och hjärtkärlsjukdom), mellan personer som lever med hiv och personer som inte gör det. Medan skillnader i förväntad livslängd blir mindre (enligt Hunt numera 6–9 års skillnad, beroende på hur ens CD4-tal såg ut när man påbörjade hivbehandling), finns det fortfarande stor skillnad när det kommer till samsjuklighetsfria år (enligt Hunt 10–15 års skillnad). Varför är det så?
Enligt Hunt är inflammation den bidragande faktorn för både ökat samsjuklighet och dödlighet hos personer som lever med hiv jämfört med hos personer som inte gör det. Målet med hans forskning är därför att minska inflammationen hos personer som lever med hiv (se tex denna pågående studie), och som del av det arbetet har han undersökt skillnader i immunförsvaret mellan kvinnor och män som lever med hiv. Tidigare forskning visar att kvinnor som lever med hiv har lägre virusnivåer än män, men också att de har högre grad av inflammation. Detta kan enligt Hunt förklaras av att [cis]kvinnor har två XX-kromosomer, vilket gör att de utsöndrar mer av den medfödda immunsensorn TLR7 (som finns på X-kromosomen). Skillnaden är inte påtaglig om man jämför män och kvinnor som inte lever med hiv, men hivpositiva kvinnor har signifikant högre nivåer av inflammatoriska markörer jämfört med hivpositiva män. Hunt och hans kollegor såg också att dessa skillnader fanns kvar trots välinställd behandling
Kan skillnaderna i inflammation påverka graden av sjuklighet och dödlighet mellan kvinnor och män som lever med hiv? Hunt sade att inflammation hos kvinnor kan öka risken för både hjärtinfarkt, död och stroke, men att den kan ha omvänt effekt på risken för venös tromboembolism (blodpropp). Bland män som lever med hiv har man sett att höga inflammationsnivåer (nivåer av sTNFR1) kan indikera ökad risk för diabetes, medan höga nivåer hos kvinnor kan indikera minskad risk för diabetes. Detta illustrerar behovet av att göra fler analyser mot bakgrund av kön (”sex”), sade Hunt, och tillade att man måste rekrytera fler kvinnor till kliniska studier.
Klimakteriet – kommer det tidigare för kvinnor med hiv?
Flera föreläsare presenterade forskning kring hiv och klimakteriet. Peter Hunt pratade till exempel om samband mellan östrogennivåer och hiv-RNA, och sade att hiv-RNA ökar när kvinnor kommer i klimakteriet (på grund av minskade östrogennivåer), vilket i sin tur gör att post-menopausala kvinnor ofta har högre grad av inflammation. Mest fokus på klimakteriet hade dock föreläsaren Shayda Swann (doktorand vid University of British Columbia), som studerat vid vilken ålder kvinnor som lever med hiv i Kanada kommer i klimakteriet, och huruvida åldern skiljer sig från den hos kvinnor som inte lever med hiv. Tidigare studier har visat att ungefär 35 procent av kvinnor som lever med hiv kommer uppleva tidigt klimakterium och att medianåldern är 47–50 år, medan den hos hivnegativa kvinnor är 50,5 år. Dessa studier baseras dock oftast på självrapportering, vilket var anledningen till att Swann ville ta fram data kring ”biokemisk ålder” för klimakteriet hos kvinnor som lever med hiv. Detta görs genom att mäta kvinnors FSH (follikelstimulerande hormon)-nivåer.
För att få fram data kring skillnader mellan självskattad och biokemisk ålder för klimakteriet, utgick Swann från två stora kanadensiska kohortstudier samt genomförde intervjuer med hivpositiva och hivnegativa kvinnor. Studien har inte färdigställts ännu, men preliminära resultat visar att en större andel kvinnor som lever med hiv upplever sig vara i klimakteriet trots att de inte är det enligt biokemiska markörer. Enligt biokemiska mätningar kom kvinnorna som lever med hiv i klimakteriet vid 49,7 år jämfört med 50,2 år hos hivnegativa kvinnor. Detta är inte är en klinisk signifikant skillnad enligt forskarna. Medan överensstämmelsen mellan det självskattade och det biologiska var 85,9 procent hos kvinnor som lever med hiv, var den 99 procent hos kvinnor som inte lever med hiv, sade Swann.
Swann konstaterade att skillnaden i exakt övergångsålder mellan kvinnor som lever med hiv och hivnegativa kvinnor kanske inte är så stor som man tidigare trott, men att datan visar på ett behov av att vårdgivare diskuterar klimakteriets olika faser med kvinnor som lever med hiv. Hon tror att kvinnor som lever med hiv troligen rapporterar tidigare klimakterium på grund av utebliven mens (”amenorré”), och att det är viktigt att identifiera orsaker till utebliven mens som inte beror på klimakteriet, då detta kan påverka vilken behandling den aktuella personen ska ha (exempelvis om hormonbehandling är aktuellt eller inte). En åhörare frågade Swann när man som kliniker bör mäta FSH-nivåerna hos kvinnor som lever med hiv. Swann sade att det kan vara bra att mäta FSH om kvinnor som är yngre än 45 år har utebliven mens (för att utesluta andra orsaker till detta), men att man kan anta att det handlar om klimakteriet om mensen upphör hos kvinnor som är äldre än 50 år.
Läkemedel och erfarenheter vid graviditet
Graviditet och amning var områden som ägnades mycket plats under H&W. I detta avsnitt kommer vi sammanfatta det som framgick kring graviditet. Dels presenterades klinisk forskning kring hivbehandling under graviditet, dels forskning kring erfarenheter och resultat (”outcomes”) av graviditet hos kvinnor som lever med hiv. Alice Tseng (Associate Professor vid University of Toronto) föreläste om antiretrovirala läkemedels ”disposition” under graviditet – det vill säga hur läkemedlen absorberas, distribueras, metaboliseras och utsöndras i relation till fysiologiska ändringar som uppstår vid graviditet. Bland annat har tidigare forskning visat att läkemedelskoncentrationen kan minska, samt att fostret kan exponeras för läkemedel.
Tseng gick igenom olika hivläkemedel och gällande riktlinjer för dessa i samband med graviditet. Riktlinjerna hon utgick från var de som getts ut av DHHS (USA:s hälso- och socialdepartement), EACS (European AIDS Clinical Society) och BHIVA (British HIV Association). Både DTG (Dolutegravir) och TAF (Tenofoviralafenamid) är läkemedel som rekommenderas under graviditet, men det varierar något mellan de olika riktlinjerna från vilken graviditetsvecka de rekommenderas. Gällande Bictegravir saknas både data och riktlinjer. Tseng berättade dock om ett fall där man sett att läkemedelselimineringen hos ett barn som exponerats för Bictegravir under graviditet var långsammare än för andra läkemedel, vilket kan spela en roll för framtida forskning kring användning av profylax till nyfödda. Gällande (långtidsverkande/injicerad) Cabotegravir saknas också data, och i USA rekommenderar man att byta till annat läkemedel under graviditet. Tseng visade dock upp en teoretisk modell som visade att graviditet troligen har minimal effekt på långtidsinjektionens farmakokinetik (omsättning).
Tseng berättade att man i en studie (”IMPAACT 2010/VESTED”-studien) sett att DTG-baserade hivläkemedel har bättre effekt på virus jämfört med EFV (Efavirenz)-baserade. Å andra sidan har man sett en större viktökning hos kvinnor som tar DTG-baserade hivläkemedel under graviditet jämfört med de som tar EFV-baserade läkemedel. Gällande dubbelterapi jämfört med trippelterapi (”two-drug regimen” framför ”three-drug regimen”) sade Tseng att eventuell läkemedelstoxicitet och påverkan på fostret troligen är mindre vid dubbelterapi än vid trippel, men att det behövs mer forskning på viruskontroll under graviditet för att ev. kunna rekommendera det. På en fråga om covidvaccin och graviditet försäkrade Marylyn Addo om att det finns mycket data som visar att covidvaccin under graviditet är tryggt.
Gällande resultat (”outcomes”) av graviditet hos kvinnor som lever med hiv, presenterades bland annat forskning kring graviditet hos kvinnor som själva fötts med hiv. Helen Peters (screening-ansvarig vid institutet för barnhälsa vid University College London) berättade att den första graviditeten i Storbritannien hos en kvinna som själv fötts med hiv observerades 2006, och hon visade upp data baserat på 202 graviditeter åren 2006–2021. Datan från Storbritannien visade att kvinnor som själva fått hiv vid födseln fick barn tidigare, jämfört med kvinnor som fått hiv på annat sätt. Man såg också att antalet aborter, missfall och dödfödslar var något högre hos kvinnor som fötts med hiv, samt att det var vanligare att barnen var prematura och hade lägre födelsevikt. Trots att kvinnor som fötts med hiv sökte sig till mödrahälsovården tidigare samt oftare stod på hivbehandling vid graviditetens början, var virusmängden vid förlossning något högre jämfört med hos kvinnor som fått hiv på andra sätt. Peters sade att man måste fortsätta forska på detta, då skillnaderna tex. kan bero på klinisk historik, följsamhet och resistens hos kvinnor som levt med hiv länge.
Laurette Bukasa (dataansvarig vid institutet för barnhälsa vid University College London) föreläste om graviditetsdiabetes bland kvinnor som lever med hiv i Storbritannien och Irland. Under åren 2010–2020 har man sett en kraftig ökning av graviditetsdiabetes hos kvinnor som lever med hiv. 2020 var prevalensen 10,3 procent. Den största riskfaktorn för graviditetsdiabetes hos kvinnor som lever med hiv är enligt Bukasa ålder (att vara äldre än 35 år), och hon betonade vikten av uppdaterade screeningriktlinjer som bättre speglar hivpositiva kvinnors förhöjda risk för graviditetsdiabetes.
Riktlinjer och beslut kring amning
Matning av spädbarn (”infant feeding”) – och då amning specifikt – var ett hett ämne under workshopen. Tre seminarier handlade om detta, och fokus låg dels på riktlinjer, dels på vilka faktorer som påverkar beslut kring matning av spädbarn hos kvinnor som lever med hiv. Yvonne Gilleece (hedersprofessor för hiv och sexuell hälsa vid Brighton & Sussex Medical School and University Hospitals) har varit med och utvecklat riktlinjer kring amning både i Storbritannien och på europeisk nivå. Hon sade att amning är komplext med tanke på både medicinska och emotionella faktorer, och visade upp denna modell:
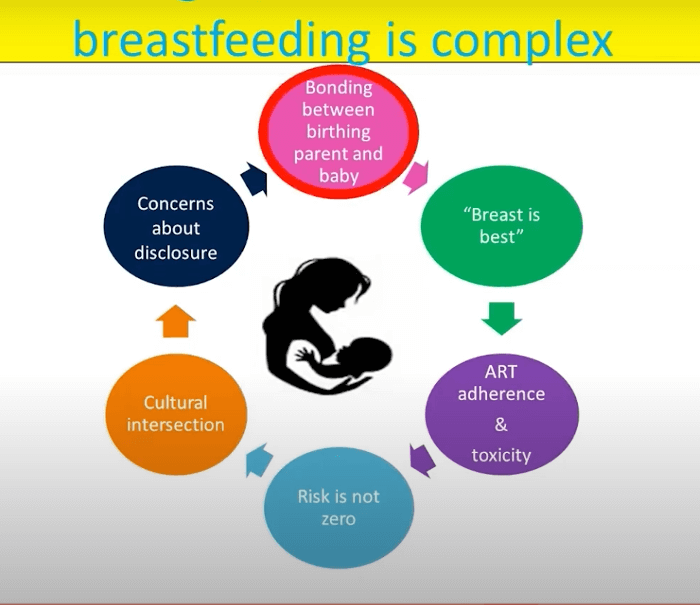
Gilleece utmanade bland annat åhörarna kring narrativen ”breast is best” och att amning är bättre för anknytningen, och sade att nyare studier (tex. Hairston et. al 2019) inte visar på någon tydlig koppling mellan hur man matar sitt spädbarn och anknytningen. Samtidigt har det kommit en del forskning som visar att amning kan vara bra också för barn vars mammor lever med hiv och/eller som själva lever med hiv, sade Gilleece, och hänvisade bland annat till forskning kring positiv effekt på barnets tarmflora, som presenterats på konferensen CROI 2022.
Gilleece pratade också om hur riktlinjer kring hiv och amning har utvecklats från 1992 och fram tills i dag. I början av 90-talet ansågs risken för hivöverföring vid amning vara mycket hög, och flaskmatning rekommenderades. 1999 kom data som visade att helamning (”exclusive breastfeeding”) reducerade risken, men år 2001 bekräftades återigen flaskmatning vara det tryggaste. Från 2008 rekommenderar WHO amning i vissa delar av världen (bland annat där det inte finns tillgång till rent vatten). De brittiska riktlinjerna uppmanar sedan 2012 vårdpersonal att ge stöd till hivpositiva kvinnor som vill amma, och 2018 uppdaterades de igen med tydligare formuleringar kring detta. 2017 och 2018 uppdaterades också EACS riktlinjer respektive riktlinjerna i USA för att stödja kvinnor som önskar amma. I dag är det dock inga av riktlinjerna som rekommenderar amning som förstaval (”first line”), vilket handlar om att risken för överföring av hiv inte har påvisats vara noll, sade Gilleece.
Medan de första stora studierna kring hiv och amning visade på 1–5 procent risk för överföring (BAN-, Mma Bana- och Kesho Boro-studierna), visar nyare studier såsom till Bispo et al. och PROMISE-studien på lägre risk. I PROMISE-studien är vi tex. nere på t 0,3–0,6 procent risk för överföring vid amning i sex månader, vilket är väldigt lågt, sade Gilleece, samtidigt som hon lyfte att det saknas studier från resursstarka länder. Hon pratade även om ”exclusive” mot ”mixed” matning – alltså om helamning kontra amning i kombination med annan mat. I dag rekommenderas det inte att blanda amning med annan föda, men datan man utgår från är från tiden innan hivmedicinerna kom, informerade Gilleece, och sade att man inte vet om detta även stämmer när mammor står på effektiv hivbehandling. Hon sade att det troligen innebär väldigt låg risk i att växla/”mixa” mellan modersmjölk och modersmjölkersättning, men att det behövs mer forskning på området.
Vad händer då kring amning i Storbritannien, där riktlinjerna sedan länge sagt att kvinnor som lever med hiv som vill amma ska stödjas i det? Enligt data från åren 2012–2020 uppgav 151 kvinnor att de fått stöd i att amma, berättade Gilleece, och lade till att inga av deras barn fått hiv. I Storbritannien föder över 800 kvinnor som lever med hiv årligen, och de har numera de lägsta siffrorna de någonsin haft kring överföring i samband med graviditet och förlossning (0,22 procent). Bakita Kasadha (antropolog och forskare vid University of Oxford) presenterade preliminära data från ”Nourish-UK Infant Feeding Study”. För sin forskning och presentation på området tilldelades Kasadha även priset ”Young investigator award” under workshopen. Som del av Nourish-studien har hon intervjuat kvinnor som är eller har varit gravida/fött barn, kring anledningar att välja modersmjölkersättning över amning eller vice versa.
Bland kvinnorna som var gravida var garantin mot hivöverföring det primära argumentet för att välja modersmjölkersättning, sade Kasadha. Några kvinnor lyfte också att det ger möjlighet att dela på ansvaret för matningen av spädbarnet. Argument eller motivation för att amma handlade primärt om hälsofördelar för barnet samt anknytning, men några lyfte också att det handlade om en kulturell förväntan kring moderskap. Bland kvinnorna som redan fött barn såg motivationerna ganska likadana ut, men i denna grupp lyfte några att man hade valt bort amning för att barnet var prematurt och för att det saknas forskning på amning för prematura bebisar när mamman lever med hiv. En ytterligare motivation för att amma var att inte behöva signalera sin hivstatus.
Lila Haberl (Goethe University Frankfurt/Heinrich Heine University Düsseldorf) förläste om en liknande studie genomförd i Tyskland (SISTER-studien). Medianlängden på amningsperioden hos kvinnorna som uppgett att de ammade var 24 veckor, med en variation från 1 till 112 veckor. Överlag såg man att kvinnorna tyckte att upplevelsen kring amning varit god, men att vägen till beslutet var svår. De vanligaste anledningarna att amma uppgavs vara positiv effekt på barnets immunsystem, anknytning, och bröstmjölkens uppbyggnad. De vanligaste anledningarna till att kvinnorna slutade amma var dels att de tyckte de hade gjort det ”tillräckligt” länge, dels rädsla för hivöverföring, och dels minskande mjölkmängd, sade Haberl.
Vårdpersonalens roll och vikten av peerstöd
Trots att de brittiska riktlinjerna har uppdaterats, fanns det i Kasadhas intervjustudie ett antal exempel på att kvinnor inte fått stöd i sin önskan om att amma. Dels hade vårdpersonal gett felaktig information om amning, dels saknades kunskap om riktlinjerna. Hälften av kvinnorna upplevde att de inte fick stöd kring amning från sin hivklinik, och två uppgav att hivläkare försökt motverka att de ammade. I den tyska studien fick kvinnorna som hade ammat skatta olika personers reaktioner på amning. Enligt skattningen reagerade hivläkare, gynekologer och barnmorskor ganska bra, medan sjuksköterskor och barnläkare reagerade mer negativt.
Haberl lyfte att det behövs mer kommunikation mellan olika arbetsgrupper eftersom det kan medföra stress att behöva försvara valet att amma för olika aktörer inom vården. Kasadha lyfte behovet av utbildning och stöd till både kvinnor som lever med hiv och vårdpersonal, så att kvinnor som lever med hiv ges möjlighet att ta informerade beslut kring matningen av sina spädbarn. Gilleece varnade för riskerna med att vårdpersonal inte tillåter eller är öppna för en dialog kring amning, nämligen att kvinnor kommer amma utan att berätta om det för sin vårdgivare, vilket inte är bra för någon. Hon betonade att peerstöd är viktigt för att minska känslan av att vara ensam i sitt beslut, samt att det kan bidra till att göra kvinnor medvetna om att de har ett val. Vidare uppmanade hon kvinnor som lever med hiv att börja göra research kring amning tidigt i graviditeten.
Psykisk ohälsa och stress – sårbarheter och interventioner
Maile Young Karris (läkare och professor vid University of California San Diego) föreläste om åldrande, mental hälsa och ensamhet. Tidigare studier har visat att kvinnor som lever med hiv har sämre psykisk hälsa än både hivnegativa kvinnor och hivpositiva män, exempelvis mer depression, ångest och stress. Det är också mer sannolikt att hivpositiva kvinnors depression förvärras med tiden, sade Karris. Medan man inte sett att kvinnor varit mer ensamma än män tidigare, såg man att kvinnor drabbades hårdare av detta under coronapandemin. Karris påminde också om att det finns stora skillnader i förekomsten av psykisk ohälsa mellan olika kvinnor som lever med hiv, tex. beroende på hudfärg, om man använder droger eller inte, eller om man är cis- eller transkvinna. Exempelvis visar data att hälften av transkvinnor som lever med hiv har klinisk signifikant PTSD (posttraumatiskt stressyndrom), sade Karris.
Karris visade upp siffror från en global studie (”Orza-studien”) som tittat på kvinnors psykiska hälsa innan och efter hivdiagnos. I studien finns tydliga indikationer på att hivdiagnos påverkat den psykiska hälsan negativt, bland annat ökade prevalensen av isolation, skuldkänslor, paranoia, ångest, insomnia och ätstörningar. I studien uppgav många att hivstigma var en orsak till det försämrade måendet, men även att trauma, stress och tillgång till sexuell och reproduktiv hälsa och rättigheter påverkade. Karris berättade också att studier från USA visat att kvinnor som lever med hiv som har kronisk depression har två gånger större sannolikhet att dö jämfört med de som inte har depression. Dessutom finns tydliga samband mellan den psykiska och fysiska hälsan. Exempelvis kan psykiska problem öka risken för hjärt- och kärlsjukdom samt kognitiv dysfunktion, medan stress kan leda till ändringar i ens genuttryck, samt ge åderförkalkning, sade Karris.
Karris medskick var att interventioner mot psykisk ohälsa hos kvinnor som lever med hiv behöver utvecklas med medvetenhet om samband mellan faktorer såsom stigma, diskriminering, våld och depression. Hon sade att man behöver normalisera både medicinsk och terapibaserad behandling för psykisk ohälsa samt skapa förutsättningar för sociala nätverk. Men tydligast av allt var hon kring träning och fysisk aktivitet och dess positiva effekt på den psykiska hälsan, som det publicerats mer och mer forskning kring. Ge träning på recept till kvinnor som lever med hiv! var hennes uppmaning.
En annan som pratade om psykisk ohälsa under H&W var Frank Spinelli (Senior Director på Gilead Sciences). Han lyfte siffror från ViiVs ”ADHOC”-studie som tittat på faktorer associerade med depression bland äldre afroamerikanska kvinnor och män som lever med hiv. I studien såg man bland annat att det för kvinnor fanns kopplingar mellan depression och ångest, men även mellan depression och lägre följsamhet till hivbehandling. Spinelli betonade att depression kan se olika ut och ha olika anledningar för män och kvinnor som lever med hiv, och att insatser för att bekämpa depression behöver anpassas därefter.
Representation i forskning – varför är det viktigt?
Ett problem som påtalades i flera seminarier under H&W, är att kvinnor som lever med hiv är underrepresenterade i klinisk forskning. Brian Minalga (projektledare vid Fred Hutchinson Cancer Research Center i USA) har forskat på hur man kan förbättra kvinnor och minoriteters representation i hivforskning, och var tydlig med att dagens hivforskning inte speglar hivepidemin. Exempelvis utgör vita cismän 6 procent av personer som lever med hiv, samtidigt som de utgör 51 procent av deltagarna i forskning på antiretrovirala mediciner. En åhörare frågade Minalga om hivpositiva kvinnors underrepresentation i forskningen är en anledning till att de oftare upplever läkemedelsbiverkningar jämfört med män. Minalga svarade att så kan vara fallet, och betonade att det finns olika tillstånd hos ciskvinnor som är väldigt understuderade, exempelvis menstruation, graviditet och klimakteriet. Medan en konsekvens av smal representation är att mediciner inte anpassas till olika målgrupper och livssituationer, varnade Minalga också för att avsaknad av medverkan i studier kan göra att medicinen helt enkelt inte godkänns för den aktuella målgruppen. Minalga lyfte som exempel att Discovia PreP inte är godkänt för ciskvinnor eftersom de inte inkluderades i de kliniska studierna.
Minalga och hens kollegor har utvecklat ett frågeformulär för att analysera hur representationen ser ut i studier kring hiv. Bland annat har de analyserat huruvida hivstudier exkluderar deltagare på obefogade eller befogade sätt (”unjustified exclusion” versus ”justified exclusion”), och kommit fram till att många studier exkluderar transpersoner på obefogade sätt. En stor andel av studierna lyckas inte heller omtala personer med könsidentitet och tilldelat kön vid födseln på de sätt som rekommenderas. Minalga påtalade också att få studier hade uttalade mål kring rekrytering av olika målgrupper (så kallade ”enrollment goals”), och anser att detta är ett mycket underanvänt verktyg. Gällande språk i studier kring hiv, såg Minalga och hens kollegor att samtliga studier som de analyserade använde stigmatiserande ord såsom ”infekterad” och/eller att de omtalade studiedeltagare som högrisk (”high-risk”) eller föremål (”subjects”).
Minalga avslutade med att säga att det finns institutionella barriärer som vidmakthåller vissa gruppers underrepresentation i studier. Som exempel lyfte hen att det ofta finns konkurrerande intressen mellan forskare och andra aktörer kring inklusionskriterier, dvs. vilka som ska få vara del av studierna. Hen uppmanade forskare att använda vägledningar kring inkludering aktivt, samt att vara tydliga med vad de menar när de skriver ”kvinnor” och ”män” (om det tex. syftas på ciskvinnor och cismän). Hen betonade att språket och mallarna måste vara inkluderande från början, och att man inte kan tänka att kvinnor och minoriteter ska rekryteras endast som deltagare, utan att det också handlar om en underrepresentation i beslutsfattande när studier utformas.
Prevention, PreP och ”MPT”
Eftersom Posithiva Gruppen är en patientorganisation för personer som lever med hiv, kommer vi inte redogöra i detalj för de delar av H&W som handlade om hivprevention. Här följer dock en kortfattad sammanfattning av teman som lyftes på området:
- Krisin Wall (Emory University, USA) föreläste om genital schistosomiasis hos kvinnor (FGS), och uppskattade att storskalig behandling av FGS kan hindra 15 procent av hivinfektioner per år.
- Maria Nnambalirwa (Elizabeth Glaser Pediatric AIDS Foundation, Swaziland) föreläste om implementeringen av universell utdelning av PrEP till gravida och ammande kvinnor i Swaziland, och konstaterade att utdelning av PrEP hos institutioner som redan arbetar med att minska vertikal överföring av hiv, kan vara effektivt för att nå dessa målgrupper.
- Rachel Scott (Medstar Washington Hospital Center, USA) pratade om PrEP för ciskvinnor, både i form av tabletter, injektioner och vaginal ring. Den mest effektiva metoden har visat sig vara injektion, men länder behöver tillgängliggöra olika PrEP-alternativ eftersom inte alla metoder passar för alla kvinnor. PrEP till kvinnor måste skalas upp om man ska uppnå globala målen (2020-målet uppnåddes ej).
- Både Rachel Scott och Alice Tseng uppmärksammade den nya läkemedelsteknologin MPT (Multipurpose Prevention Technology). Olika MPT är under utveckling, och detta är kombinationsläkemedel som har som syfte att med ett och samma medikament förhindra både oönskad graviditet, överföring av hiv och andra STI:er.
Vetenskapliga posters
Som under de flesta internationella konferenser fanns en egen sektion för vetenskapliga posters tillgängliga under H&W. En vetenskaplig poster ger en snabb överblick av en studie eller ett forskningsprojekt, och om man söker på namnen på forskarna och/eller rubriken hittar man oftast vetenskapliga artiklar på samma tema. Nedan länkar vi till ett urval av posters som vi tänker kan vara relevanta eller intressanta för våra läsare.
- Registerstudie kring abort bland kvinnor som lever med hiv i Finland 1987–2019
- Kanadensisk kohortstudie kring könsskillnader gällande åldrande och samsjuklighet
- Observationsstudie kring hivbehandling under graviditet i Frankfurt 2002–2021
- Dansk befolknings-/kohortstudie kring hivmediciner under graviditet och samband med resultat (”birth outcome”)
- Studie kring effekter av medicinbyte från TDF till TAF på bentäthet hos perimenopausala kvinnor som lever med hiv
- Stödmaterial för vårdpersonal kring spädbarnsmatningsalternativ, framtaget av Australasian Society for HIV, Viral Hepatitis and Sexual Health Medicine (ASHM)
- Musstudie kring toxicitet, DTG-exponering och folatbrist
- Enkätstudie kring HPV-vaccin bland kvinnor som lever med hiv i Ontario, Kanada
- Kvalitativ peer-ledd intervjustudie kring amning/matning av spädbarn bland kvinnor som lever med hiv i England
- Kohort-/enkätstudie kring psykisk hälsa hos unga mammor som lever med hiv i Sydafrika
- Tvärsnittsstudie kring mental och sexuell hälsa bland 40–60-åriga kvinnor som lever med hiv i Danmark
- Intervjustudie kring hivstigma, våld i nära relation och intersektionella/marginaliserade identiteter bland kvinnor som lever med hiv i Indien
- Kohortstudie kring prevalens och hantering av smärta bland personer som lever med hiv i under covidpandemin i Ontario, Kanada
- Kohortstudie kring prevalens, samband och konsekvenser av allvarlig eller ihållande smärta hos kvinnor som lever med hiv i Vancouver, Kanada
- Utvärdering av det tyska peer-programmet SHE för kvinnor som lever med hiv
- Intervjustudie kring upplevelser av graviditet bland kvinnor som lever med hiv i nordiska länder (första kvalitativa resultat från ”2BMOM”-studien)
- Graviditetsresultat (”pregnancy outcomes”) och farmakokinetik hos gravida kvinnor som lever med hiv som utsatts för långtidsverkande Cabotegravir och Rilpivirine i kliniska studier (ViiV)
- Interpretativ studie om digital ”storytelling”/berättande och empowerment bland kvinnor som lever med hiv i Spanien
- Kohortstudie kring behandling för drogberoende bland kvinnor som lever med hiv i södra USA
Nästa internationella HIV & Women-workshop äger rum våren 2023, och Posithiva Gruppen kommer vara en icke-finansiell sponsor av den. Följ oss för uppdateringar kring denna och kommande workshops/konferenser, och återkom gärna till info@kunskapsnatverk.se om du har frågor om det som rapporterats i denna text.
Text: Ane Martínez Hoffart
Tryck här för att läsa/ladda ner ovan rapport i pdf-format.
Skrivande som frigörande process
Lördagen den 2 april bjöd kunskapsnätverket in kvinnor som lever med hiv till en skrivarworkshop. Anja Björk, som står bakom diktsamlingen ”Frigörelse – i möte med minnets sköra enskildheter”, var inbjuden att hålla i workshoppen. Under dagen fick deltagarna bland annat träna på att hitta nya vägar in i skrivandet.
Anja inledde dagen med ett samtal med deltagarna kring hur den levda erfarenheten, exempelvis erfarenheten att leva med hiv, kan prägla skrivandet. Hon lyfte att smärtsamma erfarenheter kan fungera som en resonans- eller ”klangbotten”. Anja berättade att många av dikterna i hennes bok handlar om rädsla, och om upplevelsen av att känslor och minnen kan bearbetas genom att skriva. Skrivandet blir en läkande process, och genom den kan det bli tydligare för en själv vad det är man känner.
– Att behöva möta det som är svårt kan vara vägen framåt, betonade Anja.
Sedan läste Anja upp dikter från boken utifrån önskemål från gruppen. En dikt om mod, önskade någon. En dikt om rädsla, bad en annan.
Relationer till skrivande
Innan deltagarna fick tid att arbeta med egna texter, ställde Anja några frågor som hon ville att deltagarna skulle reflektera kring. Dels frågor kring livet i stort (Vem är jag? Vad är viktigt för mig just nu? Vad vill jag ge mer plats åt?), dels frågor kring just skrivandet (Vad skjuter på mitt skrivande? Var är jag nu? Vilken ingång till skrivandet kan jag välja?).
Tillsammans reflekterade deltagarna i gruppen kring relationen till skrivandet. Några av deltagarna sade att de ”alltid skrivit”, medan andra skrivit i specifika faser av livet. Några sade att de skriver mest för sig själva, exempelvis i dagboksform, medan andra skriver för att någon annan ska kunna läsa. Några hade även skickat in texter till förlag. Flera lyfte att skrivandet ibland varit en nödvändighet: att man behövt ”skriva av sig” negativa upplevelser; att man behövt få ner saker på papper för att sedan kunna ”lägga det på hyllan”; eller att man haft skrivandet som redskap för att hantera stress, rädsla och katastroftänk. Andra lyfte att skrivandet kan fungera som meditation, och att det handlar om att hitta ett “flow state”.
Öppenhet, gränser och omgivningens bemötande
Ett tema som också kom att samtalas kring var hur man, när man skriver, tillåts fokusera på sig själv och att sätta egna gränser. Många som lever med hiv har blivit vana vid att man ”måste” berätta om hela sitt liv, exempelvis inom vården, och det kan finnas behov av att träna på att sätta gränser, att våga säga stopp. Å andra sidan kan det prägla ens egen syn på självacceptans att inte få vara öppen med något som präglat en så mycket under livet, lyfte någon.
Några berättade om upplevelser av att omgivningen haft svårt att bemöta sorg och svåra känslor relaterade till hiv. I vissa fall har anhöriga uttryckt att de inte vill höra om det svåra alls. I skrivandet kan det finnas ett rum att få berätta, utan att behöva hantera andras känslor och rädslor. I samtalet lyftes också att det för den som vill dela sina texter finns en motivation och potential i att ge kraft till andra, vare sig om de lever med hiv eller inte.
– Alla har vi ett “landskap” eller en ”livsväv”, sade Anja. Hur kan vi skriva för att personer ska känna igen sig? Man behöver inte själv ha hiv för att kunna relatera till våra texter.
Döden, kärleken och allt däremellan
Ett tema som också blev ämne för samtal var rädslan för att inte ”hinna” skriva – rädslan för att dö innan man hunnit lämna över sin berättelse till sina barn eller andra anhöriga. Samtal kring död, sorg och dödsångest fick ta plats i rummet, och Anja frågade deltagarna om döden behöver vara något ångestfyllt? Hon påminde om att döden är villkoret för att få födas.
– Att ha varit nära döden kan peka på livet, livskraften, sade Anja, och syftade på att många har behövt möta döden i någon form, i samband med hiv.
Hon tycker att kärlek, förlust och död är sammanvävda, och att den som upplevt kärlek kommer känna sorg vid förlust, exempelvis om en person eller en relation dör, och att det finns potential för frigörelse i just det.
Ingångar, nya vinklar och insikter
När deltagarna väl kom igång med skrivandet utmanade Anja dem att prova en “annan ingång än den vanliga”. Hon ville få deltagarna att hitta ingångar “där lampan lyser från ett annat håll”, och det samtalades kring att den ”trevliga” vägen eller ingången kan vara ett uttryck för både självbedrägeri och överlevnadsstrategi.
När deltagarna träffades igen efter samtalet och efter att ha arbetat med eget skrivande, uppenbarade sig en mängd helt olika texter, med olika form, teman och ton. Några hade grottat ner sig i texter om döden, dess konstanta närvaro, och relationen till den. Några hade skrivit om ljus, lust och längtan, medan andra berättade om barnlängtan, sorg, missbruk och skuld. Gemensamt för många av berättelserna var att de var tunga, men deltagarna var överens om att skrivandet och gemenskapen i gruppen gjorde dem lättare att bära.
Genom de smärtsamma berättelserna illustrerades det som Anja tidigare hade refererat till som individens resonans- eller klangbotten. Trots att botten tidvis var mörk, var deltagarna överens om att man kan välja att vara glad, man kan välja livet och ljuset, och man kan träna på att säga nej.
*
Här kan du läsa mer om Anja och om boken Frigörelse.
*
Efter workshoppen har vi etablerat en onlinegrupp för kvinnor som lever med hiv som är intresserade av att skriva och dela texter med varandra. Maila till info@kunskapsnatverk.se om du vill vara med i gruppen.
Föreläsning: Psykisk hälsa
I april anordnade Ung & Hiv en temadag om psykisk hälsa. Annika Wincent, samtalsterapeut och kurator på Citymottagningen för sexuell hälsa, föreläste kring bland annat copingstrategier, känslor, stress, skillnad på att känna sig nere och depression, och hur vi kan hitta tillbaka till oss själva. Nu kan du se föreläsningen i efterhand här!
Positive Solidarity Project – Kirs rapport
2020 tog Posithiva Gruppen för första gången emot en volontär inom ramarna för ett projekt kallat Positive Solidarity Project. Projektet finansieras av EU-kommissionens program Europeiska Solidaritetskåren (ESC) vars syfte är att främja europeiskt utbyte och möjligheten för unga att delta i solidaritetsinsatser.
Volontären, som är i Sverige i nio månader, ska vara en ung person som lever med hiv och kommer från ett europeiskt eller närliggande land. 2021 tog PG emot sin andra volontär, Kir Belous från Ryssland.
Kir har skrivit en rapport om sin tid i Sverige och hos Posithiva Gruppen. Läs den här!
Att resa och bo utomlands
Vad behöver man tänka på innan man bestämmer sig för att resa till eller bosätta sig i ett annat land? Efter åren med coronapandemin drömmer många om att få ge sig ut och upptäcka världen. Andra längtar efter att få hälsa på vänner och familj utomlands. I februari arrangerade Ung & Hiv en temakväll om att resa och flytta utomlands när man lever med hiv. Pernilla Albinsson, sjuksköterska på Infektionsmottagning 2 Huddinge deltog för att svara på frågor och ge tips på vad som kan vara bra att tänka på.
Även om situationen förbättrats de senaste åren finns det fortfarande ett antal länder som begränsar hur personer som lever med hiv får resa in och vistas i landet. Det finns exempel på restriktioner på alla kontinenter, men de skiljer sig mycket åt.
Lagar kring inresa och vistelse i ett land kan ändras snabbt, inte minst utifrån läget i coronapandemin. Uppgifterna i den här artikeln är hämtade i december 2021, men de tar inte hänsyn till covid-19 utan baseras enbart på regler utifrån hivstatus.
På www.hivtravel.org hittar du den senaste informationen om vad som gäller i alla världens länder för dig som lever med hiv. Webbplatsen drivs av Deutsche AIDS-Hilfe, Positivrat Schweiz, European AIDS Treatment Group (EATG) och International AIDS Society (IAS). Det bästa är dock att alltid kontrollera vad som gäller med landets ambassad. Man behöver inte uppge sitt namn eller sin hivstatus i kontakt med ambassaden, utan kan ställa allmänna frågor.
Ofta lätt att stanna en kort tid
Det finns i dagsläget nio länder som inte tillåter personer som lever med hiv att resa in i landet. Dessa länder är Brunei, Ekvatorialguinea, Iran, Irak, Jordanien, Ryssland, Solomonöarna, Förenade arabemiraten och Jemen. Inget av länderna kräver hivtest för att besöka landet som turist, men man kan nekas inresa, eller utvisas om man redan befinner sig i landet, om ens hivstatus uppdagas.
Hur länge man får stanna som turist är olika i olika länder, men det är vanligt med mellan en och tre månader. I flera länder, med och utan inreseförbud för personer som lever med hiv krävs ett negativt hivtest om man ska man stanna längre än tre månader. I Tunisien måste man kunna visa upp ett negativt hivtest för att få stanna i mer än 30 dagar och flera länder i Mellanöstern och Nordafrika har den typen av krav. Ryssland kräver (sedan 29 december 2021) att utlänningar som arbetar i landet lämnar blod- och urinprov var tredje månad för att se om de har någon av ett antal sjukdomar (bland andra hiv, syfilis och covid) eller om de tagit illegala droger.
Man kan idag resa till alla länder i Afrika söder om Sahara förutom Ekvatorialguinea som kan kräva intyg på hivtest för inresa. 2009 lyfte USA inreseförbudet för personer som lever med hiv och året efter gjorde Kina samma sak. Till stora delar av Sydostasien och östra Asien går det bra att resa om man inte planerar att stanna längre än vad ett turistvisum tillåter. Trots att Kina inte längre har något förbud mot inrese rekommenderar hivtravel.org ändå att man inte uppger att man är hivpositiv i ansökan om turistvisum. Det beror på rapporter om att människor nekats inresa när de angett positiv status.
Vissa stater med inreseförbud är vanliga transitländer, det vill säga platser där man mellanlandar och byter flyg för att resa vidare till en annan destination. Exempel är Qatar samt Abu Dhabi och Dubai i Förenade arabemiraten. Så länge man inte ska lämna flygplatsen så är det inga problem att resa via dessa stater, även om man lever med hiv. Det kan dock vara annorlunda om man måste övernatta och gå igenom tullen.
Olika krav vid längre vistelser
Idag kan man stanna länge eller bosätta sig på många platser, runt om i världen, som vem som helst när man lever med hiv. Det finns dock ett flertal länder som kräver att man genomgår en hälsoundersökning, inklusive ett hivtest, för att kunna ansöka om att få uppehålls- arbets- eller studievisum. Men det kan variera beroende på hur länge man tänkt stanna och varifrån man kommer. I de flesta länder i Europa kan man resa och stanna mer än tre månader utan att behöva uppge hivstatus, med undantag för Polen som kräver hivtest om man ska vara i landet i mer än tre månader. I Slovakien måste man ha ett intyg på att man inte har en “allmänfarlig sjukdom”, däribland hiv, om man vill ansöka om tillfälligt uppehållstillstånd och inte är medborgare i ett EU- eller EES-land. Cypern har som krav att personer som inte är EU/EES-medborgare, och som vill arbeta eller studera i landet, ska genomgå en läkarundersökning för att bekräfta att man inte har hiv, hepatit B/C eller syfilis. Vid ett positivt test beviljas inget visum. EU-medborgare, diplomater och högt uppsatta i privata företag är undantagna från dessa regler.
 I Australien behöver de flesta som ansöker om ett tillfälligt visum inte genomföra ett hivtest. Undantag gäller dock för personer som ska arbeta som eller studera till läkare, tandläkare eller sjuksköterska. Personer från Afrika söder om Sahara som har för avsikt att studera i Australien i tolv månader eller mer behöver också ta ett hivtest.
I Australien behöver de flesta som ansöker om ett tillfälligt visum inte genomföra ett hivtest. Undantag gäller dock för personer som ska arbeta som eller studera till läkare, tandläkare eller sjuksköterska. Personer från Afrika söder om Sahara som har för avsikt att studera i Australien i tolv månader eller mer behöver också ta ett hivtest.
För den som är över 15 år och vill ansöka om långtidsvisum krävs hälsoundersökning inklusive hivtest. Ansökningar från personer med en kronisk sjukdom (till exempel hiv) bedöms utifrån hur hög kostnad man beräknas innebära för det australiensiska hälsosystemet. Nya Zeeland hade också en sådan lagstiftning fram till oktober 2021 då man lyfte alla visumrestriktioner för personer som lever med hiv.
Flera länder i Syd- och Latinamerika har liknande krav som Australien. I till exempel Ecuador krävs att personer som vill arbeta, studera eller utföra volontäruppdrag i landet har ett läkarintyg på att man är frisk och kan visa upp ett negativt hivtest. Sökande måste vara fri från överförbara sjukdomar (“communicable diseases”). Kuba kräver ett hivtest om man ska stanna i landet längre än tre månader och även för att förlänga uppehållstillstånd måste man visa upp ett negativt hivtest.
I länder i Afrika söder om Sahara finns få restriktioner för personer som lever med hiv, men några få länder som Sudan kräver hivtest om man ska arbeta eller studera i landet mer än tre månader.
Mediciner kan kräva intyg
Många länder har regler kring vilka och hur mycket man får ta med sig av mediciner. Till exempel kräver USA att man har läkarintyg på engelska för receptbelagda läkemedel som hivmediciner. Läkarintyget ska ange att läkemedlen krävs för att behandla ens sjukdom. Även Chile kräver att man medför läkarintyg på receptbelagda mediciner.
Oavsett var man reser kan det vara bra att tänka på att alltid ha medicinerna i handbagaget, eftersom incheckat bagage kan bli försenat eller tappas bort. För att undvika att ens läkemedel beslagtas bör man ta med originalreceptet, ha medicinerna i originalförpackningen och undvika att ha mer än vad som räcker för tre månader. Det kan hända att ens bagage genomsöks och man kan få frågor om sina mediciner. Det finns även länder som Förenade arabemiraten där det är förbjudet att resa in med hivläkemedel för personligt bruk. Om man gör det kan man bli frihetsberövad och utvisad.
INNAN OCH NÄR DU RESER
Det finns några saker som är bra att tänka på oavsett var du reser. Det kan vara extra viktigt om du ska vara bortrest en längre tid, eller om du ska resa till länder med restriktioner för personer som lever med hiv.
- Mediciner
Ta reda på om det finns några regler för hur mycket mediciner du får resa in i landet med, och om det krävs läkarintyg för att ta med dem. - Dokument
Ta kopior på viktiga dokument och ha dem med dig när du reser. Till exempel pass, försäkringsbevis, läkarintyg, och läkemedelsrecept. - Vaccinationer
Prata med din behandlande läkare om eventuella vaccin du kan behöva. - Vård
Ta reda på vad som gäller om du behöver söka vård på resmålet, oavsett om det är för din hiv eller för något annat. - Försäkring
Se över din försäkring för att se vilket reseskydd den ger.
TIPS!
Om man planerar att stanna en längre tid i ett land kan det vara en bra idé att ta kontakt med en lokal hivorganisation. De kan hjälpa en med information om exempelvis mediciner och vilka lagar och regler som berör en om man lever med hiv.
OM DU RESER TILL LÄNDER MED RESTRIKTIONER ELLER INRESEFÖRBUD:
- Undvik att uppge din status för personal i tull och gränspassager.
- Undvik att uppge din status för andra passagerare på till exempel flyg.
- Var försiktig med att ha symboler eller budskap som kan informera om din status (tex Red Ribbon).
- Om du får frågan varför du bär på mediciner, ha en bra förklaring redo.
BRA SAJTER
www.hivtravel.org
Här kan du söka information om vad som gäller i alla världens länder för dig som lever med hiv. Det finns även en lista med ytterligare tips om du reser till länder med inreseförbud eller som kriminaliserar personer som lever med hiv.
www.swedenabroad.se
Aktuell och generell reseinformation om alla världens länder för svenska medborgare och personer boende i Sverige.
UD Resklar och Svensklistan
Med appen UD Resklar kan du få pushnotiser om viktiga händelser och ändringar av reseinformationen för ett specifikt land, eller för alla länder du är intresserad av. I appen eller på swedenabroad.se/sv/svensklistan kan du även anmäla dig till Svensklistan. Där lämnar du uppgifter om var du befinner dig och hur du kan kontaktas under din utlandsvistelse. Om något händer på platsen du rest till kan uppgifterna, vid behov, användas av UD eller ambassaden för att kontakta dig. Appen finns i Google Play och App Store.
PERNILLAS TIPS
- Läkarintyget kring hiv-medicinerna behöver inte innehålla detaljer om själva medicinen (t.ex. namn på den eller vilken sjukdom det gäller), utan behöver endast styrka att den är livsviktig för patienten att ha.
- Om du tillfälligt bosätter dig utomlands (exempelvis för att plugga eller arbeta) men har för avsikt att återvända till Sverige inom en rimlig tid, kan du behålla dina vårdkontakter i Sverige. Du behöver komma till Sverige var sjätte månad för att träffa din vårdgivare samt förnya dina recept. Ta upp detta med din behandlande läkare innan du flyttar från Sverige.
- Om du har för avsikt att flytta från Sverige på obestämd tid kan din vårdgivare i Sverige hjälpa dig med att hitta en lämplig vårdgivare i landet du flyttar till samt skicka en journalsammanfattning som rör din hivbehandling till dem.
- Om du mot förmodan skulle befinna dig i en sådan situation där du är fast i ett annat land och inte har tillräckligt med medicin, kan du ta kontakt med din vårdgivare i Sverige för att få ett intyg som beskriver din behandling och din situation. Intyget kan du visa för vårdgivare i det land där du är så att de kan hjälpa dig få mediciner under en begränsad tid.
- Tänk på att smittskyddslagen och de förhållningsregler som du fått av din behandlande läkare endast gäller i Sverige. Det gäller till exempel om du fått informationsplikten borttagen. När du reser till eller bosätter dig i ett annat land så är det landets lagar och regler som gäller. Ta reda på vad som gäller kring till exempel att informera sexpartners och krav på kondomanvändning.
Källor:
www.aidsmap.com/about-hiv/travel-restrictions-people-hiv
www.poz.com/article/new-zealand-lifts-hiv-travel-restrictions-proud-moment
www.hivtravel.org
Unga med hiv svarar på frågor i TV
Alexandra och Mohammed svarar på frågor och slår hål på myter om hiv i Utbildningsradions tv-program Tänk till! I I nedan video berättar de bland annat att behandlad hiv är smittfri hiv och att vem som helst kan få hiv.
Om Tänk till
Ungas berättelser om vad som är viktigt. Ett tv-program där unga personer svarar på tittarnas frågor som de aldrig tidigare vågat, eller kanske bör, ställa. Tänk till finns i sociala medier och på UR Play. Det produceras av Utbildningsradion (UR) som är en del av public service.

