Kategori: Internationellt samarbete
Hiv och amning – är ”harm reduction” ett alternativ i Sverige?
I svenska smittskyddsblad står det att kvinnor med hiv inte ska amma, och det öppnas inte för några undantag kring det. Detta trots att stora studier, som till exempel PROMISE-studien, pekar på att risken för överföring vid amning är under 1% när mamman står på fungerande hivbehandling. Varför har Sverige hårdare riktlinjer än andra länder? Väger den låga risken att få hiv tyngre än alla fördelar med amning? Den 20 oktober anordnade PG och kunskapsnätverket ett seminarium där dessa och andra frågor diskuterades.
Seminariet inleddes med ett bildspel som innehöll citat från kvinnor som lever med hiv och som fött barn. Ett av citaten var:
”Känslan av att bli berövad vad som ska vara det mest naturliga som finns i denna värld. Vi blir berövade rätten att amma, utan att man egentligen kan säga varför”
Ronja Sannasdotter, kommunikatör på Posithiva Gruppen, introducerade seminariet och informerade om att EACS (European AIDS Clinical Society) uppdaterade sina riktlinjer 2017 med ett tillägg kring stöd till hivpositiva kvinnor som väljer att amma, och att ett liknande tillägg gjordes i USA:s riktlinjer 2018. Även i Storbritannien och Norge har man lagt till information som förtydligar vilka rutiner som gäller när kvinnor med hiv ammar trots den generella rekommendationen att inte göra det. Att öppna för samtal kring amning, samt att se till att hivpositiva mammor som ammar, liksom deras barn, får den extra uppföljning som behövs för att amningen ska bli så säker som möjligt, är exempel på harm reduction (”skademinimering”) i praktiken. Vad finns det för hinder för att göra på samma sätt i Sverige?
Nationell kartläggning kring information om amning
Våren 2021 genomförde Posithiva Gruppens Kunskapsnätverk för kvinnor som lever med hiv en nationell kartläggning kring modersmjölkersättning, information om amning och donerad bröstmjölk i Sveriges 21 regioner. Representanter från regionerna fick följande frågor:
- Erbjuds ekonomisk ersättning för eller tillhandahålls modersmjölkersättning till mammor med hiv/deras barn? Hur ser i så fall rutinen för detta ut?
- Ges någon information om amning till (blivande) mammor som önskar amma trots rekommendationen om att inte amma? Hur hanterar ni frågan när mammor med hiv väljer att amma?
- Vilka nyfödda barn har rätt till donerad bröstmjölk i regionen? Har det diskuterats huruvida barn till mammor med hiv kan erbjudas donerad bröstmjölk, och vilka är ev. hinder för detta?
Ane Martínez Hoffart, projektledare på Posithiva Gruppen, presenterade resultaten från kartläggningen. Hon berättade kort om svaren som kommit in på frågorna ett och tre, och lade sedan mer fokus på svaren på fråga två som handlade om hiv och amning.
Gällande fråga ett, kring ekonomisk ersättning eller tillhandahållande av modersmjölkersättning, framkom av kartläggningen att detta erbjuds i regionerna Stockholm, Uppsala och Gotland. I Stockholm och Gotland delas själva modersmjölkersättningen ut medan man i Uppsala erbjuder ekonomisk ersättning för modersmjölkersättningen. I region Jönköping uppgavs att man kanske ska ta fram en modell liknande Stockholms. När kartläggningen genomfördes var det alltså 3 av 21 regioner som erbjöd ekonomisk ersättning eller som tillhandahöll modersmjölkersättning till mammor med hiv/deras barn.
Gällande fråga tre, kring möjligheten att erbjuda barn till mammor med hiv donerad bröstmjölk, var det inga av Sveriges regioner som hade erfarenhet av att ha erbjudit det. I de flesta regioner svarade man att donerad bröstmjölk endast kan erbjudas prematura och svårt sjuka barn, och ett tydligt hinder för att erbjuda donerad bröstmjölk till fler är att det är en bristvara, vilket påpekades i över hälften av regionerna. Några lyfte även att logistiska svårigheter kring att erbjuda donerad bröstmjölk utanför sjukhuset/BB/neonatalavdelningen kan vara ett hinder, exempelvis med tanke på journalföring, donatoruppgifter, kvalitetssäkring, pastörisering och förvaring. I de fyra regionerna Västmanland, Skåne, Västra Götaland och Gävleborg hade man en något öppnare inställning till att erbjuda donerad bröstmjölk till barn till mammor med hiv ”i teorin” eller ”i viss mån” (tex. på BB).
Sedan berättade Ane om svaren på fråga två som handlade om vilken information kring amning som ges till kvinnor med hiv som önskar amma, samt vilken rutin som gäller för mammor som väljer att amma trots rekommendationen att inte göra det. Det var inga av regionerna som uppgav att de hade informerat om amning till kvinnor som önskade amma. I Stockholm uppgavs att ”hypotetiska samtal” har förts inom ramarna för att amning inte är tillåtet. Inga av regionerna hade heller någon rutin för uppföljning av hivpositiva mammor som väljer att amma. Trots att frågan som ställdes till regionerna handlade om vilken information om amning som ges till hivpositiva mammor som önskar amma, så var det många (tolv av regionerna) som svarade på frågan genom att betona att kvinnor inte får amma, att det inte är tillåtet, eller att det är en ”icke-fråga”.
I över hälften av regionerna (elva stycken) informerade regionernas representanter om att man inte upplever att kvinnor med hiv önskar amma när rekommendationerna ser ut som de gör. Sedan fanns det fem regioner som var öppna för samtal eller undantag kring amningen, men de flesta av dessa uttalade sig hypotetiskt, exempelvis ”Mammor har hittills följt rekommendationen att inte amma vad jag vet. Men om en kvinna ändå valde att amma är hon välkommen att kontakta vår amningsmottagning för råd som alla andra”. Den något öppnare inställningen till samtal kring amning hittades i regionerna Västerbotten, Uppsala, Örebro, Norrbotten och Östergötland.
Juridiska aspekter av hiv och amning – är amning verkligen ”förbjudet”?
I svaren från regionerna var det många som betonade att kvinnor med hiv inte får amma, och det hänvisades till olika källor som reglerande för just det (bland annat smittskyddslagen, ”skyddsplikten”, ”rekommendationen”, ”rekommendation enligt Socialstyrelsen” och ”INFPREGs rekommendationer”). Karin Laine, jurist på Posithiva Gruppen, medverkade i seminariet för att reda ut vad som gäller kring hiv och amning rent juridiskt.

Hon började med att tydliggöra att amningsförbudet inte är en förhållningsregel. Enligt Smittskyddslagen utgörs förhållningsreglerna av åtta särskilda moment, eller punkter, som innehåller förbud och skyldigheter för den som lever med exempelvis hiv. Bland de här åtta momenten finns inte amningsförbud med. I förarbetena till smittskyddslagen framgår det att det fanns förslag om att slopa förhållningsreglerna helt och hållet och i stället ge behandlande läkare skyldighet att anmäla patienter till smittskyddsläkaren om de inte iakttog de försiktighetsåtgärder som krävs för att skydda andra människor mot smitta. Detta förslag sa man nej till, eftersom man menade att det var viktigt att stärka den enskildes ställning och minska risken för godtycke. Amning nämns inte någonstans i Smittskyddslagen eller i förarbeten till lagen, men finns ändå med i smittskyddsbladen kring hiv.
I smittskyddslagen finns dock en bestämmelse i andra kapitlet andra paragrafen som statuerar skyldigheterna för personer som lever med sjukdom. Den lyder:
Den som vet eller har anledning att misstänka att han eller hon bär på en smittsam sjukdom är skyldig att vidta de åtgärder som krävs för att skydda andra mot smittrisk.
Karin berättade att skrivningen ”vidta de åtgärder som krävs” lägger ett stort ansvar på den enskilda individ som bär på sjukdom. Men vad betyder det egentligen i praktiken? Är det samma sak som ett amningsförbud? Om man ska begränsa människors friheter så ska det ske tydligt i lag, exempelvis som i förhållningsreglerna, förklarade Karin. Det kan i lag lämnas ett bemyndigande till regering att utkomma med förtydliganden i en förordning, men inte heller Smittskyddsförordningen tar upp amning. Smittskyddslagen ger även bemyndigande till Folkhälsomyndigheten att utkomma med föreskrifter gällande vissa områden, men det finns ingen föreskrift om amning. I Folkhälsomyndighetens kunskapsunderlag ”Smittsamhet vid behandlad hivinfektion” framkommer visserligen ett amningsförbud, men ett kunskapsunderlag är inte juridiskt bindande. Inte heller smittskyddsbladen har någon juridiskt bindande effekt, förtydligade Karin.
Karin avslutade med att säga att det korta svaret är att det kanske går att utläsa ett amningsförbud i Smittskyddslagen enligt 2:2, men att det är inte helt klart.
Ane ställde en följdfråga kring att en del personer inom vården ju informerar patienter om att amning är förbjudet, och hur Karin som jurist tänker kring det. Hon svarade att det faktum att vårdpersonal säger det och dessutom hänvisar till olika källor kring det, kanske speglar det hon just sagt: att det är lite oklart vad som egentligen gäller och varför.
Konsekvenser av att amma, informera eller ge undantag från rekommendationen
Det faktum att ett amningsförbud inte framgår i klartext av lagtexterna innebär inte att hivpositiva kvinnor som ammar är säkra mot att åtalas enligt brottsbalken. Karin berättade att det inte finns något brott i den svenska strafflagstiftningen som är direkt kopplat till hiv, men att Sverige har en lång tradition av att åtala personer som lever med hiv, vilket går emot gällande rekommendationer från exempelvis FN.
I fall där hiv inte har överförts så är det brottet ”framkallande av fara för annan” som kan bli aktuellt. Det är inte ett brott som kräver uppsåt, men det kräver oaktsamhet. Man kan lite förenklat säga att det handlar om att man ska ha varit medveten om risken för överföring, förklarade Karin. Det måste ha varit så kallad ”konkret fara” för att överföring ska ske, och det handlar lite förenklat om hur sannolikt något är. Hur skulle en domstol se på en risk som är 0,3–0,6 procent (siffror enligt PROMISE-studien) vid amning? Är det samma sak som sannolikt? Eller är risken minimal och acceptabel? Det vet vi inte, eftersom ett liknande fall inte har prövats av svensk domstol.
Gällande vårdpersonal generellt sade Karin att det är svårt att se något hinder alls mot att informera om amning. Både om varför det inte är rekommenderat och hur det bör göras av någon som av någon anledning väljer att amma. Karin jämförde med att informera om hur man injicerar droger säkert: det är olagligt att använda droger, men vårdpersonal som berättar om hur man gör det på säkrare sätt begår inte något brott.
Gällande hivläkare specifikt, ser inte Karin heller där någon juridisk konsekvens av att informera om för- och nackdelar med att amma och inte amma. I förarbetena till Smittskyddslagen står det att det är upp till den behandlande läkaren att göra individuella bedömningar och anpassningar av förhållningsreglerna. Eftersom vi konstaterat att amning inte ens är en förhållningsregel tycker jag att behandlande läkare har ännu större möjlighet att göra en individuell bedömning kring amning, avslutade Karin.
Erfarenheter och utveckling kring hiv och amning i Storbritannien: Angelina Namiba
Angelina Namiba var inbjuden till seminariet för att prata om hur man arbetat med amningsfrågan i Storbritannien samt hur de brittiska riktlinjerna utvecklats över tid. Angelina Namiba är projektledare, grundare och ”co-director” för 4M eller Mentor Mothers-nätverket och har gedigen erfarenhet inom hiv- och SRHR-arbete. Hon kommer ursprungligen från Kenya men har bott i Storbritannien i 32 år. Hon fick sin hivdiagnos för 28 år sedan, och fick en dotter fem år efter det. Angelina började med att berätta om 4M-nätverket (läs mer här), och tipsade om en webbinarie-serie som nätverket publicerat. Nyligen anordnade 4M-nätverket ett webbinarium kring hiv och amning i samarbete med ICW i USA.
För att ge lite bakgrundsinformation berätta Angelina att risken för hivöverföring vid amning när mamman inte står på hivbehandling är ungefär 1 av 6. När mamman står på behandling minskar risken för överföring drastiskt, men risken är inte noll. Studierna som handlar om U=U eller att välbehandlad hiv inte kan överföras vid sex, kan inte utan vidare överföras till amning, eftersom det saknas forskning på ART-nivåerna i bröstmjölk, men även för att man i vissa studier sett att överföring har skett vid amning trots att mamman haft låga virusnivåer. Angelina visade siffror från en studie av Bispo et. al samt PROMISE-studien som visar hur risken för överföring vid amning ser ut när mamman står på välfungerande hivbehandling (1,08% respektive 0,3% vid sex månader, 2,93% respektive 0,6% vid 12 månader).
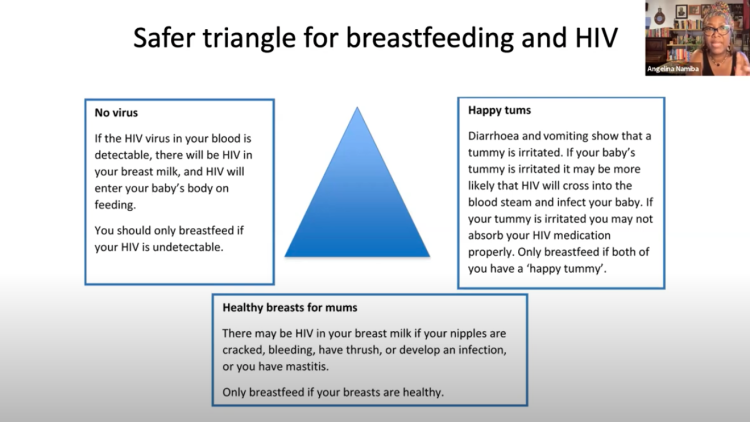
Gällande riktlinjerna kring amning i Storbritannien berättade Angelina att de fram tills 2010 var stränga och uteslutande rekommenderade att barn till mammor med hiv skulle få modersmjölkersättning. I dagens riktlinjer betonas fortfarande att modersmjölkersättning är det säkraste sättet för hivpositiva mammor att mata sina bebisar, men det lyfts även att det kan innebära ekonomiska och psykologiska konsekvenser för kvinnor att avstå från amning. Vidare står det att kvinnor som har en välfungerande hivbehandling och som är följsamma och som väljer att amma kan stödjas i att göra det, men att de bör informeras om den låga risken för överföring vid amning samt om kravet på extra klinisk uppföljning av både mamman och barnet. I nuläget innebär denna extra uppföljning att mamman och barnet kommer in för provtagning varje månad och två månader efter att amningen upphört, berättade Angelina. Hon visade även upp modellen ”the safer triangle för breastfeeding and HIV” som tagits fram som del av riktlinjerna för att göra amningen så säker som möjligt.
Som tillägg till själva riktlinjerna har BHIVA (British HIV Association) tagit fram två detaljerade broschyrer riktade till mammor som ammar respektive vårdpersonal som stödjer kvinnor som ammar. Du hittar broschyrerna här.
Vad är det som lett fram till att riktlinjerna i Storbritannien fått ett tydligare ”harm reduction”-perspektiv sedan 2010? Angelina berättade att 2010 var året då BHIVA för första gången gick ut och sade att kvinnor med välbehandlad hiv kunde stödjas i att amma, men att vändpunkten kom 2012 när de skriftliga riktlinjerna ändrades. Ändringen skedde dels mot bakgrund av ny forskning och data kring sannolikheten för överföring, men också på grund av insikt om konsekvenser för kvinnor som inte ammade, exempelvis i ljuset av våld i nära relationer och anknytning till barnet.
Även förståelsen för att några kvinnor kommer amma oavsett hur rekommendationen ser ut, och att det då är tryggast för både mamman och barnet att de får stöd och uppföljning kring det, var en faktor som bidrog till att riktlinjerna ändrades. Sedan fanns det även en rörelse av kvinnor med hiv som önskade amma sina barn, och läkarna lyssnade på deras röster, berättade Angelina. Den senaste ändringen i riktlinjerna gjordes 2018, när broschyrerna och riktad information kring amning till både mammor och vårdpersonal publicerades. Angelina tror att riktlinjerna kommer fortsätta utvecklas i takt med att det samlas in mer data kring de hivpositiva kvinnorna som valt att amma i Storbritannien och andra västländer.
Angelina avslutade sin presentation med att påminna om att förutom att vara patienter, är kvinnor med hiv även läkare, sjuksköterskor, lärare och aktiva medborgare, som är kapabla och autonoma. De behöver få tydlig information kring risker och fördelar med amning, och sedan måste man lita på att de fattar informerade beslut baserat på vad som är bäst för dem själva och deras familjer.
Erfarenheter och utveckling kring hiv och amning i Norge: Kristin Næss-Andresen
Inbjuden till seminariet var även koordinator och seniorbarnmorska vid Oslo Universitetssjukhus, Kristin Næss-Andresen, som varit involverad i arbetet med utformandet av riktlinjerna kring hiv och amning i Norge. Kristin började med att berätta att hon utöver att arbeta på förlossningsavdelningen koordinerar en interdisciplinär arbetsgrupp som följer upp kvinnor som lever med hiv genom graviditet och förlossning. Hon samtalar med alla gravida kvinnor som lever med hiv kring graviditetsvecka 18. I Norge föds ungefär 20 barn till kvinnor som lever med hiv per år, och 2020 föddes 8 barn, berättade Kristin.
Gällande de norska riktlinjerna berättade Kristin att man i Norge, i linje med WHO och europeiska riktlinjer, rekommenderar att mammor som lever med hiv ger sina barn modersmjölkersättning. Men, om kvinnan väljer att amma, ska vården stödja henne i det valet, under vissa förutsättningar. Läkaren, infektionsavdelningen och gynekologisk avdelning ska kopplas in, och kvinnan ska stå på behandling samt ha omätbara virusnivåer. Efter förlossningen ska mamman och barnet följas upp regelbundet, både medicinskt och socialt, berättade Kristin. Du kan läsa de norska riktlinjerna här (om amning på sidan 34–35).

2017 ändrades den norska brottslagstiftningen så att personer som lever med hiv och som vidtagit adekvata åtgärder (på norska ”adekvate grep”) för att hindra hivöverföring, såsom att använda kondom eller att ha en välfungerande hivbehandling, inte kan åtalas. Ändringen innebar en liberalisering jämfört med den tidigare lagen, som kriminaliserade att mammor med hiv ammade sina barn, berättade Kristin. Hon lade dock till att barnperspektivet inte är helt tydligt, eftersom bebisar inte kan ge samtycke.
Kristin var även tillfrågad att informera om hälsomässiga fördelar med amning. Innan hon började sin dragning kring det, betonade hon att också bebisar som flaskmatas blir väldigt fina barn. Amning gör att spädbarn får all den näring de behöver för att växa och utvecklas. Bröstmjölk har den ideala sammansättningen av fett, socker, vatten och protein som barn behöver. Modersmjölken innehåller även antikroppar som stärker barnets immunförsvar. När man ammar frigörs hormoner som stärker bandet mellan mamma och bebis. Hormonerna oxytocin och prolactin gör att mamman känner sig mer avslappnad och även mer uppmärksam på barnet. Oxytocin kan dock även frigöras genom hudkontakt, tillade Kristin.
Vidare sade hon att amning kan motverka blödningar efter förlossning, samt ha en preventiv effekt mot ny graviditet genom utebliven ägglossning. I studier har man sett att amning kan ge mamman skydd mot vissa cancerformer såsom bröstcancer, och att barn som ammas har mindre astma och allergier. Slutligen är det gratis och praktiskt att amma, vilket är en fördel, belyste Kristin.
Vilka rekommendationer kunde Kristin ge baserat på erfarenheterna från Norge? Hon berättade att endast två kvinnor där har börjat amma, och att två kvinnor har behövt avsluta amningen på grund av blödande bröstvårtor respektive lågt blodsocker hos barnet. Kristin betonade att flaskmatning bör ligga kvar som primär rekommendation, men att modersmjölkersättningen måste vara gratis. Hon rekommenderade att diskussioner kring amning/flaskmatning påbörjas tidigt i graviditeten, och berättade att man i Norge kommer börja dela ut en broschyr kring hiv och amning till kvinnor som önskar amma. Kristin avslutade med en uppmaning om att följa WHO:s och europeiska aktörers riktlinjer på området för att säkerställa bästa möjliga behandling för mammor och barn.
Panelsamtal: är harm reduction ett alternativ i Sverige?
Efter presentationerna anordnades ett panelsamtal där tidigare talare medverkade tillsammans med ytterligare tre gäster: David Edenvik (biträdande smittskyddsläkare i Region Jönköpings län), Johan Nöjd (smittskyddsläkare i Region Uppsala) och Vendela Hagås (barnsjuksköterska och familjeterapeut vid Astrid Lindgrens barnsjukhus). Den första frågan som ställdes till panelen handlade om vad det är som hindrar oss i Sverige från att göra på samma sätt som i England och Norge, alltså att öppna upp för samtal och information kring amning, samt etablera rutiner för uppföljning av kvinnor som väljer att amma.
David informerade om hur man ser på amningsfrågan från ”smittskyddsläkarhåll” – och betonade att det inte finns något sådant som ”säker amning” eftersom det fortfarande finns risk för överföring av hiv. Han påpekade att andra studier än PROMISE-studien visar på högre risk för överföring än 0,5%. Eftersom osäkerhet och överföringsrisk finns kvar ligger det långt fram att gå vidare i processen och ändra rekommendationerna på samma sätt som i England och Norge, sade han. Han betonade också att Sverige har en tradition av relativt sträng smittskyddslagstiftning, och att detta har varit framgångsrikt i bekämpandet av andra sjukdomar såsom klamydia.
Johan höll med David att den viktigaste punkten är just smittrisken, och att vi inte riktigt vet vad som gäller gällande överföringsrisken. Tack vare PARTNER-studierna bedömer jurister i Sverige i dag att 2:2 i smittskyddslagen inte har ”bärighet” vid oskyddat sex för personer med välbehandlad hiv. Motsvarande underlag finns dock inte gällande amning, och då gäller fortfarande ”skyddsplikten” gentemot barnet, sade Johan, som även har diskuterat frågan med smittskyddsjuristen på Smittskydd Stockholm, Peter Gröön. Hur enskilda läkare agerar om en hivpositiv kvinna uttrycker att hon vill amma kan variera, till exempel beroende på kontakten med patienten och patientens följsamhet, sade Johan. Han betonade att det samtidigt som det finns en skyddsplikt ju också finns en ”proportionalitetsprincip” inom lagstiftningen, och att det kanske inte är rimligt att koppla in exempelvis socialtjänsten eller andra myndigheter om en kvinna med välbehandlad hiv och god följsamhet väljer amma.
Vendela berättade att kvinnor som föder barn i region Stockholm får uppföljning från ett multidisciplinärt team på liknande sätt som i Norge, men att de måste förhålla sig till den svenska smittskyddslagstiftningen. Samtidigt betonade hon att de är öppna för en dialog kring dessa frågor framöver. Hon sade att hon funderat på om vårdpersonalen kanske borde prata med mammorna och familjerna om amning på ett annat sätt. Många föräldrar har påpekat att fokus hamnar på det praktiska kring att lägga ner amningen, och mindre på det intima, känslomässiga och stigmarelaterade, berättade Vendela. Hon påpekade också att många föräldrar läser på själva och följer utvecklingen på området, vilket skapar ett behov för mer samtal.
Mer än ”bara” lagstiftning: barnperspektiv och individuell bedömning
Frågan kring proportionalitet bollades vidare till Karin, som upprepade att paragraf 2:2 är väldigt generell, och att det ska vara tydligt reglerat om individens valfrihet ska begränsas. Trots att både regeringen och Folkhälsomyndigheten har möjlighet att komma ut med bindande föreskrifter har de inte gjort det, vilket också påverkar rättssäkerheten för den som får ett amningsförbud, eftersom ett amningsförbud inte går att överklaga såsom förhållningsreglerna gör. I amningsfrågan ”krockar” individens rättigheter med smittskyddsintresset, och det är inte självklart för mig som jurist att man ska hindra alla från att amma för att det finns en liten risk för överföring, sade Karin.
David menade att det faktum att amningen inte står med som förhållningsregel är en teknikalitet som beror på att smittskyddslagen är generell för alla smittsamma sjukdomar och att man inte ansåg att det fanns behov för att ha med det vid utformningen. Sedan lyfte han att seminariets fokus hamnade mycket på lagstiftningen och mindre på en för honom viktig aspekt som är barnperspektivet och att det finns en oskyddad individ med i bilden. Dels finns det risk för hivöverföring, dels för påverkan av medicinerna genom bröstmjölken, påpekade David. Om vi ska informera mammorna kan vi inte bara informera om det positiva utan också om de stora riskerna, sade han, och nämnde bland annat risk för ojämna virusnivåer efter förlossning och även ojämna nivåer av läkemedel i bröstmjölken. Fokus på barnet är viktigare än både lagstiftning och mammans önskemål i det här läget, avslutade David. Vendela kommenterade att barnperspektivet är centralt, och att föräldrar ju oftast vill sitt barns bästa, vilket i sig kan vara en anledning att öppna upp för samtal i större utsträckning.
En annan fråga handlade om de kvinnor som kommit i kontakt med Posithiva Gruppen som fått ”undantag” från rekommendationen att inte amma. Hur förhåller sig smittskyddsläkarna till det – hur resonerar de när undantag görs? Johan påpekade att undantag kanske inte är rätt ord att använda i sammanhanget, eftersom risken vid amning inte är försumbar. Däremot kan man prata om det praktiska som uppstår när en person säger att den vill amma, och då blir det ofta en riktning som den beskrivs i Storbritannien, att man inte vidtar repressiva åtgärder, sade Johan. Han lade till att det kan variera mellan olika smittskydd om de vill kalla patienten till samtal eller om de har dialog med den behandlande läkaren.
Medskick från Storbritannien och Norge
Efter att ha lyssnat på de andra talarna ville Angelina kommentera att ”tiderna förändras”. Hon ser Sverige i dag där Storbritannien var för några år sedan, och berättade att Storbritannien har gått längre baserat på den evidens som finns tillgänglig. Hon uppmanade aktörer i Sverige att gå igenom forskningen på området, ta lärdom av andra länder, samt bevaka WHO:s riktlinjer som ändras regelbundet. Angelina lyfte också vikten av att lyssna på vårdpersonal och på kvinnor som själva lever med hiv. Om riktlinjerna ska ändras är det viktigt att det görs tillsammans med kvinnorna som påverkas av dem, betonade Angelina. Hon påminde också om att mer information inte nödvändigtvis leder till att kvinnor väljer att amma – det handlar om att lita på att de kan fatta rätt beslut. Jag är en mamma med hiv, och jag skulle aldrig göra något som utsatte mitt barn för fara, sade Angelina.
Kristin reflekterade kring att dialogen med kvinnan kan bli ännu bättre, och tycker det att öppna upp för diskussion är ett tecken på respekt som speglar ens synsätt på hiv. Hon påminde också om att många av kvinnorna som föder barn i vår del av världen har ursprung i afrikanska och asiatiska ”low income countries” där andra WHO-riktlinjer kring amning gäller, och att det kan uppstå dilemman kring det.
Frågestund
I slutet av seminariet fick åhörarna möjlighet att ställa frågor. Alla frågorna kommer inte att återges i denna text, men finns i inspelningen nedan (1:23:00). En av frågorna som kom upp i frågestunden riktade sig till smittskyddsläkarna, och handlade om vad som gäller om en kvinna ammar – ska det anmälas till smittskyddsläkaren? Johan svarade att det nog är olika från läkare till läkare hur den agerar, och att det även kan variera beroende på rutinerna i den aktuella regionen.
David instämde och sade att infektionsläkare är ganska vana vid att personer bryter olika rekommendationer och förhållningsregler och att det då blir upp till den behandlade läkaren att bedöma vad som ska göras beroende på exempelvis faktiska risker. Vi kan prata om saker som inte är tillåtet också, och jag tror inte det är många som skulle kontakta smittskyddet som första åtgärd utan först pratar man med patienten om risker och anledningar, sade David. Om det gäller en person som inte står på välreglerad hivbehandling tycker jag dock man är tvungen att meddela smittskyddet då det finns en uppenbar risk för smitta, sade han.

Nedan kan du titta på en inspelad version av seminariet:

Har du frågor eller funderingar kring seminariet eller hiv och amning? Kontakta oss gärna på info@kunskapsnatverk.se
Utbytesresa till London
I mitten på november åkte Paula och Jayne från kunskapsnätverkets projektgrupp till London. Där träffade de representanter från hivorganisationen Positively UK samt deltog på en temakväll för kvinnor som lever med hiv. Vad kan vi lära av kvinnorna i England?
Vi börjar med lite historia: Positively UK bildades av två hivpositiva kvinnor 1987 – den gång under namnet Positively Women. Då som nu fokuserade organisationen på kamratstöd (”peer led support”), och med tiden gick de från att rikta sig enbart till kvinnor till att också erbjuda stöd till andra grupper såsom föräldrar, heterosexuella män, homosexuella män och unga personer. I dag arbetar Positively UK även med kampanjer mot diskriminering, med event och workshops som riktar sig till nydiagnostiserade och personer som vill skaffa barn, samt med forskning och konferenser.
Erfarenhetsutbyte kring finansiering och aktiviteter
På plats i London hade Jayne och Paula ett möte med Sara Fraser, Helen Rogers, Garry Brough och Donna Riddington, som är engagerade i Positively UK respektive Act Up London. Med sig till mötet hade Paula och Jayne en presentation om Kunskapsnätverk för kvinnor som lever med hiv. Responsen på presentationen var positiv och ledde till goda samtal om kvinnor som lever med hiv i Sverige respektive England.
Efter presentationen om kunskapsnätverket berättade Donna, som är konstnär och hivaktivist, om hur de själv gjort för att finansiera aktiviteter för kvinnor som lever med hiv. Hon berättade bland annat om gräsrotsinitiativet ”Catwalk4Power”: modevisningar som anordnas i syfte att synliggöra kvinnor som lever med hiv samtidigt som de bildar självförtroende och systerskap. Hon berättade också att många kvinnor som lever med hiv säljer hantverk på marknader samtidigt som de passar på att ge köpare ny kunskap och information om hiv.
Catwalk4Power var också en viktig del av festivalen ”I am here” som Positively UK anordnade i samband med internationella kvinnodagen 2019. Under två dagar firades hivpositive kvinnors liv genom workshops och aktiviteter som fokuserade på välmående, synlighet, styrka, solidaritet och motståndskraft.
Verksamhet för kvinnor som lever med hiv
Positively UK:s konkreta verksamhet för kvinnor ska vara en trygg plats där kvinnor kan få stöd. Exempel på organisationens stödinsatser för kvinnor är samtalsgrupper (”Positive talks”), workshops, lekträffar för föräldrar till barn i åldern 0–5 år, samt ett mentorsprogram för gravida kvinnor som lever med hiv (”mentor mothers”). Garry berättade att Postively UK arbetar aktivt med att utbilda volontärer som själva lever med hiv då de sett att detta underlättar för personer som lever med hiv att engagera sig i organisationen.

Positively UK har även tagit fram en serie med filmer där olika kvinnor delar sina erfarenheter om att leva med hiv, under rubriken ”We Are Positive”.
Angelina. För att se fler We Are Positive-filmer, tryck här.
I likhet med Kunskapsnätverk för kvinnor som lever med hiv anordnar Positively UK temakvällar. Ungefär sex gånger om året ses kvinnor som lever med hiv genom en grupp som kallas ”Women’s Room”. Kvinnorna själva efterfrågar specifika teman, som till exempel biverkningar, följdsjukdomar och friskvård.
Temakväll om träning och kost
Paula och Jayne var även inbjudna att delta på en temakväll tillsammans med kvinnorna i London. Tema för kvällen var träning, fysisk aktivitet och att äta nyttigt, och den som höll i temakvällen var träningscoach Victoria Brown som jobbar för Positive Health YMCA. Frågeställningen för temakvällen var ”vad kan du göra för din hälsa?”.
Alla kvinnorna som deltog fick berätta vad de själv skulle vilja förändra i sina liv gällande kost och träning, och de flesta deltagarna berättade att de ville gå ner i vikt. Sedan pratade Victoria om hur man kan hålla sig motiverad för att träna. Hon rekommenderade att hitta en aktivitet som man tycker om, starta långsamt samt lyssna på sin kropp. Hon betonade vikten av aktivitet i vardagen för att förebygga följdsjukdomar samt för att orka med att ta hand om sig själv in i ålderdomen.

Victoria pratade även om kost, och rekommenderade att kvinnor som lever med hiv använder tallriksmodellen. Hon uppmanade alla att äta mer frukt och grönsaker, och för vegetarianer och veganer tipsade hon om bönor, baljväxter, linser och nötter som goda proteinkällor. Victorias medskick var ”att äta bra är att äta för livet”.
Paula och Jayne var nöjda med både kunskapen och samvaron som de fick ta del av på temakvällen. De såg att kvinnor som lever med hiv har liknande behov och sätt att organisera sig på om man jämför Women’s Room med kunskapsnätverket. Faktisk har kunskapsnätverket tidigare anordnat en temakväll som liknar den Jayne och Paula deltog på: i januari 2018 var Angella Halldin hos oss och pratade om biverkningar, kost och hälsa. Du kan läsa mer om kunskapsnätverkets temakväll här.
Invisible no longer – inte längre osynliga
Paula och Jayne träffade även Sophie och Beatrice från Sophia Forum som är ett nätverk av kvinnor och organisationer som arbetar för rättigheter, hälsa, välfärd och värdighet för kvinnor som lever med hiv, huvudsakligen genom forskning och påverkansarbete. De arbetar med specifika målgrupper inom gruppen kvinnor som lever med hiv såsom transkvinnor, lesbiska kvinnor, sexarbetare och droganvändare. De arbetar också med att lyfta frågan kring PrEP för kvinnor, och har utarbetat en egen hemsida och broschyr om det.
Våren 2018 publicerade Sophia Forum rapporten ”Women and HIV – Invisible no longer” i samarbete med den välrenommerade hivorganisationen Terrence Higgins Trust (THT). Syftet med rapporten var att undersöka kvinnors behov och erfarenheter samt att synliggöra dessa. Rapporten är indelat i tre huvuddelar, varav den första handlar om synlighet och mångfald inom gruppen kvinnor som lever med hiv, den andra om att som kvinna leva bra med hiv, och den tredje om hivprevention för kvinnor.
Rapporten är över 80 sidor lång och innehåller många detaljer om bakgrund, metod, målgrupp m.m., men den ger även konkreta rekommendationer på tre olika områden: forskning, data och tjänster (”services”). Vi går igenom rekommendationerna lite kort.
- På området forskning lyfts att fler studier bör fokusera på kvinnor och hiv, och speciellt på unga kvinnor. Dessutom måste kvinnor involveras i hivforskningen, och kriterierna för att få medverka i kliniska studier måste revideras så att fler kvinnor kan delta. Det behöver också undersökas varför kvinnor diagnostiseras sent (”late testers”) för att sedan minska antalet kvinnor som gör det. Forskare bör också undersöka sambandet mellan hiv och mental hälsa hos kvinnor, samt möjliga samband mellan våld, kön och hiv. En sista rekommendation på området är att undersöka varför färre kvinnor testar sig för hiv i England.
- På området data uppmanas folkhälsomyndigheten i England (Public Health England/PHE) att säkerställa att alla rapporter om hiv analyserar kvinnor som egen grupp, och även att data delas upp (disaggregeras) i andra relevanta kategorier som till exempel etnicitet. Nationella och lokala aktörer i Storbritannien uppmanas dessutom att ge relevanta aktörer tillgång till könsidelad data, samt att inkludera data om sexualitet i rapporter om kvinnor som lever med hiv (och inte anta att kvinnan är heterosexuell om inget annat uppges).
- På området tjänster (”services”) uppmanar Sophia Forum och THT till ökat investering riktad mot att kvinnor som lever med hiv ska ha beslutsfattarpositioner gällande hiv, och att kvinnor som lever med hiv ska ha tillgång till kamratstöd. Ökat fokus måste även läggas på anhörigas behov, samt mental hälsa bland kvinnor som lever med hiv. Kvinnor måste dessutom involveras i arbetet mot stigma och diskriminering i vården, samt erbjudas hjälp att komma över självstigmat som kan vara konsekvens av den stigmatisering, diskriminering och vold som kvinnor som lever med hiv upplever. De som erbjuder (vård)tjänster uppmanas att ha en sexpositiv inställning samt ge kvinnor korrekt och uppdaterat info om reproduktiv hälsa, prevention och smittfri hiv (U=U), samt PrEP. De som står bakom rapporten rekommenderar slutligen att tjänster kring sexuell hälsa måste anpassas till kvinnor som inte definierar som heterosexuella.

Lärdomar – något att sträcka sig efter?
Paula och Jayne fick ta del av mycket ny kunskap samt stifta nya bekantskaper under sin korta visit till London. Kanske kan man säga att de konkreta insatserna som riktar sig till kvinnor som lever med hiv (temakvällar, workshops, kamratstöd) är jämförbara med det utbud som finns i Sverige genom organisationer såsom PG (kunskapsnätverket), PG Väst och KCS. En fördel som svenska organisationer har är dessutom att det finns statlig finansiering på området, vilket är svårare att få i England. Dock finns det fortfarande mycket att lära av England gällande till exempel ambitiös kvinnospecifik forskning, ökat synlighet, bättre och tydligare data som synliggör intersektionellt stigma och diskriminering, samt ökat samverkan mellan organisationerna kring kvinnor och hiv.
Vi hoppas att kunna upprätthålla ett samarbete med organisationerna i England då det finns mycket mer att hämta både inom forskar- och aktivistsfären.
Har du frågor om kunskapsnätverkets utbytesresa till London och det som framkom där? Tveka inte att kontakta oss på info@kunskapsnatverk.se eller 070 040 77 81.
![]()